ക്ഷയം
| Tuberculosis | |
|---|---|
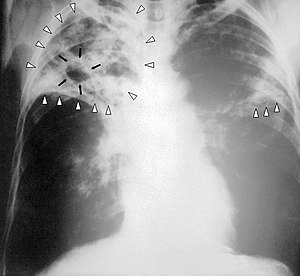 | |
| ക്ഷയരോഗം ബാധിച്ചയാളുടെ നെഞ്ചിന്റെ എക്സ്-റേ | |
| സ്പെഷ്യാലിറ്റി | Infectious diseases, പൾമോണോളജി |
പ്രധാനമായും മൈക്കോബാക്റ്റീരിയം ട്യൂബർകുലോസിസ് എന്ന ബാക്ടീരിയയുടെ അണുബാധ മൂലം ഉണ്ടാകുന്ന രോഗമാണ് ക്ഷയരോഗം. ആംഗലേയഭാഷയിൽ Tuberculosis (ചുരുക്കെഴുത്ത്: TB - Tubercle Bacillus എന്ന അർത്ഥത്തിൽ) ക്ഷയരോഗം പ്രധാനമായും ശ്വാസകോശങ്ങളെയാണ് ബാധിക്കുന്നത് (Pulmonary TB). എന്നാൽ ദഹനേന്ദ്രിയവ്യൂഹം, ജനനേന്ദ്രിയവ്യൂഹം,അസ്ഥികൾ, സന്ധികൾ, രക്തചംക്രമണവ്യൂഹം, ത്വക്ക്, തലച്ചോറും നാഡീപടലങ്ങളും തുടങ്ങി ശരീരത്തിലെ ഏതു ഭാഗത്തെയും ക്ഷയരോഗം ബാധിക്കാം. അപൂർവ്വമായി മൈക്കോബാക്റ്റീരിയ വിഭാഗത്തിൽ പെടുന്ന മറ്റു ബാക്ടീരിയകളായ മൈക്കോബാക്റ്റീരിയം ബോവിസ് (Mycobacterium bovis), മൈക്കോബാക്റ്റീരിയം ആഫ്രിക്കാനം (Mycobacterium africanum), മൈക്കോബാക്റ്റീരിയം കാനെറ്റി (Mycobacterium canetti), മൈക്കോബാക്റ്റീരിയം മൈക്രോറ്റി (Mycobacterium microti) എന്നിവയും ക്ഷയരോഗം ഉണ്ടാക്കാം.
ലക്ഷണങ്ങൾ
[തിരുത്തുക]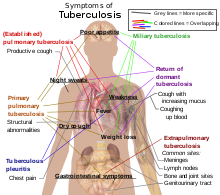
എച്ച്.ഐ.വി. ബാധിതരല്ലാത്തവരിൽ 5–10% ആൾക്കാർ രോഗാണുബാധയുണ്ടായാൽ ഭാവിയിൽ ക്ഷയരോഗമുള്ളവരായിത്തീരും. [2] ഈ നിരക്ക് എച്ച്.ഐ.വി ബാധിതരിൽ 30% ആണ്. [2] ക്ഷയരോഗം ശരീരത്തിന്റെ എല്ലാ ഭാഗത്തെയും ബാധിക്കും. ഏറ്റവും സാധാരണയായി ഇത് ശ്വാസകോശങ്ങളെയാണ് ബാധിക്കുന്നത്. ഈ അവസ്ഥയെ പൾമണറി ട്യൂബർക്കുലോസിസ് (pulmonary tuberculosis) എന്നാണ് വിളിക്കുന്നത്.[3] ശ്വാസകോശമല്ലാതെയുള്ള ശരീരഭാഗങ്ങളെയും ഇത് ബാധിക്കാറുണ്ട്. ഈ രണ്ട് അവസ്ഥകളും ഒരുമിച്ചും കാണപ്പെടാം. [3] പനി, വിറയൽ, രാത്രിയിലെ വിയർപ്പ്, വിശപ്പില്ലായ്മ, ഭാരം കുറയുക, വേഗത്തിൽ ക്ഷീണിക്കുക,[3] കൈവിരലുകളുടെ അറ്റത്ത് നീരുണ്ടാകുക ക്ലബ്ബിംഗ് എന്നിവയാണ് ലക്ഷണങ്ങൾ.[2] നെഞ്ചുവേദന, ചുമച്ച് രക്തം തുപ്പുക, കഫത്തോടു കൂടി മൂന്ന് ആഴ്ചയിൽ അധികം നീണ്ടു നിൽക്കുന്ന ചുമ, വിളർച്ച, എന്നിവയുമുണ്ടാകും.
ശ്വാസകോശത്തെ ബാധിക്കുന്ന തരം ക്ഷയരോഗം
[തിരുത്തുക]90% കേസുകളിലും ക്ഷയരോഗം ശ്വാസകോശങ്ങളെയാണ് ബാധിക്കുന്നത്. [4][5] നെഞ്ചുവേദന, നീണ്ടുനിൽക്കുന്ന കഫത്തോടുകൂടിയ ചുമ, എന്നിവയും ലക്ഷണങ്ങളാണ്. ഏകദേശം 25% ആൾക്കാരിൽ രോഗലക്ഷണങ്ങളുണ്ടാകില്ല. [4] ചുമച്ച് ചോര തുപ്പുന്നത് കുറച്ചുപേരിൽ കാണപ്പെടാറുണ്ട്. വിരളമായ കേസുകളിൽ രോഗാണുബാധ മൂലം പൾമണറി ധമനിയിൽ ദ്വാരമുണ്ടാവുകയും വലിയ അളവിൽ രക്തസ്രാവമുണ്ടാവുകയും ചെയ്യും. (റാസ്മൂസൺസ് അന്യൂറിസം എന്നാണ് ഈ അവസ്ഥയെ വിവക്ഷിക്കുന്നത്). ശ്വാസകോശങ്ങളുടെ മുകൾ ലോബുകളിൽ വടുക്കളുണ്ടാകാൻ ക്ഷയരോഗം കാരണമാകും. ശ്വാസകോശത്തിന്റെ മുകൾ ലോബുകളാണ് കീഴ് ലോബുകളേക്കാൾ കൂടുതൽ ക്ഷയരോഗബാധിതമാകുന്നത്. [3] എന്താണ് ഇതിനു കാരണമെന്നത് വ്യക്തമല്ല. [6] വായൂ സഞ്ചാരം കൂടുതലുള്ളതോ [6] ലിംഫ് സ്രവം ഇവിടെനിന്ന് ഒലിച്ചുപോകുന്നത് എളുപ്പമല്ലാത്തതുകൊണ്ടോ ആവാം ഇത്.[3]
ശ്വാസകോശമല്ലാതെയുള്ള ശരീരഭാഗങ്ങളെ ബാധിക്കുന്ന തരം ക്ഷയരോഗം
[തിരുത്തുക]15–20% ക്ഷയരോഗത്തിൽ രോഗാണുബാധ ശ്വാസകോശത്തിനു പുറത്തേയ്ക്ക് വ്യാപിക്കും. ഇത് മറ്റിനം ക്ഷയരോഗങ്ങൾക്ക് കാരണമാകും. [7] എക്സ്ട്രാ പൾമണറി ട്യൂബർക്കുലോസിസ് ("extrapulmonary tuberculosis") എന്നാണ് ഇത്തരം അവസ്ഥകളെ ഒരുമിച്ച് വിവക്ഷിക്കുന്നത്.[8] രോഗപ്രതിരോധശേഷി കുറഞ്ഞവരിലോ കുട്ടികളിലോ ആണ് ഈ അസുഖം സാധാരണഗതിയിൽ ഉണ്ടാവുന്നത്. എച്ച്.ഐ.വി. ബാധയുള്ളവരിൽ 50%-ലധികം കേസുകളിലും ഇതുണ്ടാകും. [8] പ്ലൂറ (ശ്വാസകോശത്തെ ആവരണം ചെയ്യുന്ന പാടപോലുള്ള ഭാഗം - ഇവിടെ ക്ഷയരോഗബാധയുമൂലം പ്ലൂറിസി എന്ന അവസ്ഥയുണ്ടാകാം), കേന്ദ്രനാടീവ്യൂഹം (ക്ഷയരോഗബാധമൂലമുള്ള മെനിഞ്ചൈറ്റിസ്), ലിംഫാറ്റിക് വ്യവസ്ഥ, പ്രത്യുൽപ്പാദനാവയവവ്യൂഹവും വിസർജ്ജനാവയവ വ്യൂഹവും, അസ്ഥികളും സന്ധികളും (നട്ടെല്ലിനെ ബാധിക്കുന്ന പോട്ട്സ് ഡിസീസ്), എന്നിവിടങ്ങളിലൊക്കെ ക്ഷയരോഗബാധ ഉണ്ടാകാം. അസ്ഥികളെ ബാധിക്കുന്ന ക്ഷയരോഗത്തെ ഓഷ്യസ് ട്യൂബർക്കുലോസിസ് ("osseous tuberculosis") എന്നും വിളിക്കും .[9] ഇത് ഒരുതരം ഓസ്റ്റിയോമയലൈറ്റിസ് ആണ്.[6] ക്ഷയരോഗബാധ കാരണമുണ്ടാകുന്ന ഒരു ആബ്സസ്സ് ചിലപ്പോൾ പൊട്ടി തൊലിയിള്ള ഒരു വൃണമായി കാണപ്പെട്ടേയ്ക്കാം. [10] ലിംഫ് ഗ്രന്ഥികളുടെ രോഗാണുബാധ കാരണമുണ്ടാകുന്ന വൃണങ്ങൾക്ക് വേദനയുണ്ടാവില്ല. [11] miliary tuberculosisമിലിയറി ട്യൂബർക്കുലോസിസ് എന്ന ഒരുതരം രോഗാവസ്ഥയിൽ ക്ഷയരോഗം ശരീരമാകെ പടരും.[3] ശ്വാസകോശത്തിനു വേളിയിലേയ്ക്ക് പടരുന്ന 10% ക്ഷയരോഗവും മിലിയറി ട്യൂബർക്കുലോസിസ് എന്ന അവസ്ഥയായി മാറും[12]
ക്ഷയരോഗാണു
[തിരുത്തുക]
പ്രധാനമായും മൈക്കോബാക്റ്റീരിയം ട്യൂബർകുലോസിസ് എന്ന ബാക്ടീരിയയുടെ അണുബാധ മൂലം ഉണ്ടാകുന്ന രോഗമാണ് ക്ഷയരോഗം. വളർച്ചയ്ക്ക് പ്രാണവായു ആവശ്യമുള്ള ഈ രോഗാണു, ഓരോ 16 - 20 മണിക്കൂറിൽ സ്വയം വിഘടിച്ച് പുത്രികാകോശങ്ങളായി വളരുന്നു. ഇത് മറ്റ് ബാക്റ്റീരിയകളെ അപേക്ഷിച്ച് വളരെ കുറഞ്ഞ വളർച്ചാനിരക്കാണ്. അവ ഒരു മണിക്കൂറിൽ കുറഞ്ഞ സമയം കൊണ്ട് വളർച്ചയെത്തി സ്വയം വിഘടിച്ച് പുത്രികാകോശങ്ങളായി വീണ്ടും വളരുന്നു. (ഉദാ. മനുഷ്യന്റെ വൻകുടലിൽ വളരുന്ന ഇ-കോളി എന്ന ബാക്റ്റീരിയയ്ക്ക് അനുകൂല സാഹചര്യത്തിൽ 20 മിനിട്ടു കൊണ്ട് വളർച്ചയെത്തി സ്വയം വിഘടിക്കാനാകും). 'മൈക്കോബാക്റ്റീരിയം ട്യൂബർകുലോസിസ്' ബാക്റ്റീരിയയ്ക്ക് കോശഭിത്തി ഉണ്ടെങ്കിലും ഫോസ്ഫോലിപിഡ് കൊണ്ടുള്ള പുറം പാളി ഇല്ലാത്തതിനാൽ ഇതിനെ ഗ്രാം പോസിറ്റീവ് ബാക്റ്റീരിയയായി കണക്കാക്കുന്നു. എന്നാൽ, കോശഭിത്തിയിൽ ഉയർന്ന അളവിൽ കൊഴുപ്പും മൈകോളിക് അമ്ളവും ഉള്ളതിനാൽ ഗ്രാം സ്റ്റെയ്ൻ ചെയ്യുമ്പോൾ വളരെ കുറച്ചു മാത്രമേ നിറം പിടിക്കുകയുള്ളൂ. 'മൈക്കോബാക്റ്റീരിയം ട്യൂബർകുലോസിസ്' ഉരുണ്ടു നീണ്ട ഒരു ബാക്റ്റീരിയയാണ്. ശക്തി കുറഞ്ഞ അണുനാശിനികളെയെന്ന പോലെ ഉണങ്ങി വരണ്ട അവസ്ഥയെയും ആഴ്ചകളോളം അതിജീവിക്കാൻ ഈ ബാക്റ്റീരിയയ്ക്ക് ആവും. പ്രകൃത്യാ അന്യകോശങ്ങൾക്കുള്ളിൽ മാത്രമേ വളരുന്നുള്ളുവെങ്കിലും പരീക്ഷണശാലകളിൽ ടെസ്റ്റ് ട്യൂബിൽ വളർത്തുന്നുണ്ട്.
പകരുന്ന വിധം
[തിരുത്തുക]
ശ്വാസകോശക്ഷയം ഉള്ളവർ ചുമയ്ക്കുമ്പോഴും തുമ്മുമ്പോഴും തുപ്പുമ്പോഴും സംസാരിയ്ക്കുമ്പോഴും ശരീരസ്രവങ്ങളുടെ 0.5 - 5 µm വലിപ്പമുള്ള രോഗാണു അടങ്ങിയ കണങ്ങൾ അന്തരീക്ഷത്തിൽ വ്യാപിയ്ക്കുന്നു. ഒറ്റ തുമ്മലിലൂടെ ഇത്തരത്തിലുള്ള 40,000- ത്തോളം കണങ്ങൾ പുറത്തുവരുന്നു. ക്ഷയരോഗാണുവിന് അതിജീവനശേഷി കൂടുതലായതിനാൽ ഇത്തരത്തിലുള്ള ഒരു കണം കൊണ്ടു തന്നെ രോഗം പകരാം. ഒറ്റ ബക്റ്റീയയ്ക്കു തന്നെ പുതിയതായി ക്ഷയരോഗം ഉണ്ടാക്കാനാകുമെന്നു മനസ്സിലാക്കിയിട്ടുണ്ട്.[13]
ദീർഘകാലമായോ വളരെ കൂടിയ അളവിലോ സമ്പർക്കമുള്ളവർക്ക് രോഗം വരുന്നതിനുള്ള ഉയർന്ന സാധ്യതയുണ്ട്. ക്ഷയരോഗമുള്ള ഒരാൾ പ്രതിവർഷം 10 - 15 പേർക്ക് രോഗം പകർത്തുന്നുണ്ടെന്നാണ് കണക്കാക്കിയിരിക്കുന്നത്. രോഗസാന്ദ്രത കൂടുതലുള്ള പ്രദേശത്തു താമസിക്കുന്നവർ, അണുവിമുക്തമല്ലാത്ത സൂചി ഉപയോഗിച്ച് കുത്തിവയ്പുകൾ എടുക്കുന്നവർ, ദരിദ്രജനവിഭാഗങ്ങൾ, ആവശ്യത്തിന് വൈദ്യസേവനം ലഭിക്കാത്തവർ, ക്ഷയരോഗികളുമായി സമ്പർക്കമുള്ള കുട്ടികൾ, രോഗപ്രതിരോധശേഷി കുറഞ്ഞവർ, ആരോഗ്യസേവന രംഗത്തുള്ളവർ എന്നിവരും രോഗം പിടിപെടുന്നതിന് ഉയർന്ന സാധ്യതയുള്ളവരാണ്.
നിലവിൽ രോഗമുള്ളവരിൽ നിന്നു മാത്രമേ ക്ഷയരോഗം പകരുന്നുള്ളൂ. അതായത്, രോഗാണുക്കൾ ശരീരത്തിൽ ഉണ്ടെങ്കിലും നിലവിൽ രോഗം ഇല്ലാത്തവരിൽ നിന്ന് രോഗം പകരുന്നില്ല. ഒരാളിൽ നിന്ന് മറ്റൊരാളിലേക്ക് രോഗം പകരാനുള്ള സാധ്യത, അന്തരീക്ഷത്തിലെത്തുന്ന രോഗകാരിയായ സ്രവകണങ്ങളുടെ എണ്ണം, വായുസഞ്ചാരം, സമ്പർക്കമുള്ള കാലദൈർഘ്യം, രോഗാണുവിന്റെ അതിജീവനശേഷി എന്നിവയെ ആശ്രയിച്ചിരിയ്ക്കുന്നു. അതിനാൽ, നിലവിൽ രോഗമുള്ളയാളെ മറ്റുള്ളവരിൽ നിന്നു മാറ്റി നിർത്തി ഫലപ്രദമായ ചികിത്സ നൽകുന്നതിലൂടെ രോഗപകർച്ചയുടെ ശൃംഖലയ്ക്ക് തടയിടാം. ആന്റിബയോട്ടിക്കുകൾ ഫലപ്രദമാകുന്നുവെങ്കിൽ രണ്ടാഴ്ച കൊണ്ട് സമ്പർക്കമുള്ളവർക്ക് രോഗം പകരാനുള്ള സാധ്യത അവസാനിയ്ക്കുന്നു.
രോഗനിർണയം
[തിരുത്തുക]
കഫത്തിലോ പഴുപ്പിലോ ക്ഷയരോഗാണു ഉണ്ടോ എന്നു നോക്കിയാണ് ക്ഷയരോഗനിർണയം നടത്തുന്നത്. ഇത് സാധ്യമാകാത്ത സാഹചര്യത്തിൽ എക്സ്-റേ അല്ലെങ്കിൽ സ്കാനിങ് പരിശോധനയിലൂടെയോ തൊലിയ്ക്കുള്ളിലേക്ക് ട്യൂബർക്കുലിൻ കുത്തിവച്ചുള്ള പരിശോധനയിലൂടെയോ രോഗനിർണയം നടത്തുന്നു.ഇതിനെ മാന്റോ പരിശോധന (Mantoux Test)എന്നാണു പറയുന്നത്. കുത്തിവച്ച സ്ഥലത്ത് 48 മുതൽ 72 മണിക്കൂർ വരെയുള്ള പ്രതിപ്രവർത്തനങ്ങൾ നിരീക്ഷിച്ചാണ് രോഗബാധയുണ്ടൊ എന്ന് കണ്ടെത്തുന്നത്. ക്ഷയരോഗനിർണയത്തിലെ വൈഷമ്യമേറിയ ഘടകം ക്ഷയരോഗാണുവിന്റെ കൾച്ചർ (ബാക്റ്റീരിയയെ ലബോറട്ടറിയിൽ വളർത്തിയുള്ള പരിശോധന) പ്രയാസമുള്ളതാണ് എന്നതാണ്. ക്ഷയരോഗാണുവിന്റെ വളർച്ചാ നിരക്ക് കുറവാണ് എന്നതാണ് ഇതിന് കാരണം. കഫമോ രക്തമോ ഈ പരിശോധനയ്ക്ക് വിധേയമാക്കാൻ 4 - 12 ആഴ്ച സമയമെടുക്കും. പരിപൂർണമായ വൈദ്യപരിശോധനയിൽ രോഗവിവരണം, ക്ലിനിക്കൽ പരിശോധന, നെഞ്ചിന്റെ എക്സ്-റേ, ലബോറട്ടറി പരിശോധന, കൾച്ചർ, തൊലിയ്ക്കുള്ളിലേക്ക് ട്യൂബർക്കുലിൻ കുത്തിവച്ചുള്ള പരിശോധന എന്നിവ ഉൾപ്പെടുന്നു. തൊലിയ്ക്കുള്ളിലേക്ക് ട്യൂബർക്കുലിൻ കുത്തിവച്ചുള്ള പരിശോധനയുടെ ഫലം അവലോകനം ചെയ്യുന്നത് പരിശോധനയ്ക്ക് വിധേയനായ വ്യക്തിക്ക് രോഗമുണ്ടാകാനുള്ള സാധ്യതകൾ കൂടി കണക്കിൽ എടുത്തു വേണം.
ചികിത്സ
[തിരുത്തുക]ക്ഷയരോഗാണുവിനെ നശിപ്പിയ്ക്കാൻ ശേഷിയുള്ള ആന്റിബയോട്ടിക്കുകൾ ഉപയോഗിച്ചാണ് ചികിത്സിയ്ക്കുന്നത്. ക്ഷയരോഗത്തിനെതിരെ ഏറ്റവും അധികം ഉപയോഗിക്കപ്പെടുന്ന ആന്റിബയോട്ടിക്കുകൾ റിഫാംപിസിൻ, ഐസോനിയാസിഡ് എന്നിവയാണ്. സ്രെപ്റ്റോമൈസിനെ എന്നാ ആന്റി ബയോട്ടികളും ഉപയോഗിക്കാറുണ്ട്
രോഗം വരാതെ തടയൽ
[തിരുത്തുക]കുട്ടികൾക്ക് പ്രതിരോധക്കുത്തിവയ്പ്പ് നടത്തുക, രോഗം പടർത്തുന്ന കേസുകൾ കണ്ടെത്തി ചികിത്സിക്കുക എന്നിവയാണ് ക്ഷയരോഗം തടയാനുള്ള പ്രധാന മാർഗ്ഗങ്ങൾ. [4] ലോകാരോഗ്യസംഘടന ഇക്കാര്യത്തിൽ പരിമിതമായ വിജയം നേടിയിട്ടുണ്ട്. പുതിയ കേസുകൾ ഉണ്ടാകുന്നത് കുറയ്ക്കാൻ ഇത്തരം ശ്രമങ്ങളിലൂടെ സാധിച്ചിട്ടുണ്ടത്രേ. [4]
പ്രതിരോധക്കുത്തിവയ്പ്പുകൾ
[തിരുത്തുക]2013 വരെ ലോകത്ത് ലഭ്യമായ ഒരേയൊരു പ്രതിരോധക്കുത്തിവയ്പ്പ് ബാസിലസ് കാൽമെറ്റെ-ഗുവേരിൻ (ബി.സി.ജി) എന്ന തരം വാക്സിനാണ്. കുട്ടിക്കാലത്തെ ശരീരമാസകലം ബാധിക്കുന്ന അസുഖത്തിനെതിരേ ഈ വാക്സിൻ ഫലപ്രദമാണെങ്കിലും ശ്വാസകോശത്തെ ബാധിക്കുന്ന ക്ഷയരോഗത്തിനെതിരേ സ്ഥിരതയാർന്ന പ്രതിരോധം ഈ കുത്തിവയ്പ്പിലൂടെ ലഭിക്കുന്നില്ല. [14] എന്നിരുന്നാലും ലോകത്തിൽ ഏറ്റവുമധികം ഉപയോഗിക്കപ്പെടുന്ന പ്രതിരോധക്കുത്തിവയ്പ്പാണിത്. 90%-ൽ കൂടുതൽ കുട്ടികൾക്ക് പ്രതിരോധക്കുത്തിവയ്പ്പ് നൽകപ്പെടുന്നുണ്ട്. [4] ഈ കുത്തിവയ്പ്പിലൂടെ ലഭിക്കുന്ന പ്രതിരോധശേഷി പത്തു വയസ്സിനു ശേഷം കുറഞ്ഞുവരും. [4] കാനഡ, ബ്രിട്ടൻ, അമേരിക്ക എന്നിവപോലുള്ള രാജ്യങ്ങളിൽ ക്ഷയരോഗം വിരളമായതിനാൽ രോഗബാധയുണ്ടാകാൻ സാദ്ധ്യത കൂടുതലുള്ളവരെ മാത്രമേ ഈ പ്രതിരോധക്കുത്തിവയ്പ്പിന് വിധേയരാക്കാറുള്ളൂ.[15][16][17] ക്ഷയരോഗമുണ്ടോ എന്നറിയാനുള്ള പരിശോധന (ട്യൂബർക്കുലിൻ സ്കിൻ ടെസ്റ്റ്) ഫലപ്രദമല്ലാതാക്കും എന്നതാണ് ഈ വാക്സിൻ നൽകുന്നതിനെതിരായ ഒരു വാദം. [17] മറ്റു ചില വാക്സിനുകൾ ഇപ്പോൾ വികസിപ്പിച്ചുവരുന്നുണ്ട്. [4]
പൊതുജനാരോഗ്യം
[തിരുത്തുക]ലോകാരോഗ്യസംഘടന 1993-ൽ ക്ഷയരോഗത്തെ ഒരു "ആഗോള ആരോഗ്യ അടിയന്തരാവസ്ഥയായി" പ്രഖ്യാപിച്ചു. [4]
അവലംബം
[തിരുത്തുക]- ↑ Schiffman G (15 January 2009). "Tuberculosis Symptoms". eMedicineHealth.
- ↑ 2.0 2.1 2.2 al.], edited by Peter G. Gibson ; section editors, Michael Abramson ... [et (2005). Evidence-based respiratory medicine (1. publ. ed.). Oxford: Blackwell. p. 321. ISBN 978-0-7279-1605-1.
{{cite book}}:|first=has generic name (help)CS1 maint: multiple names: authors list (link) - ↑ 3.0 3.1 3.2 3.3 3.4 3.5 Dolin, [edited by] Gerald L. Mandell, John E. Bennett, Raphael (2010). Mandell, Douglas, and Bennett's principles and practice of infectious diseases (7th ed.). Philadelphia, PA: Churchill Livingstone/Elsevier. pp. Chapter 250. ISBN 978-0-443-06839-3.
{{cite book}}:|first=has generic name (help)CS1 maint: multiple names: authors list (link) - ↑ 4.0 4.1 4.2 4.3 4.4 4.5 4.6 4.7 Lawn, SD (2 July 2011). "Tuberculosis". Lancet. 378 (9785): 57–72. doi:10.1016/S0140-6736(10)62173-3. PMID 21420161.
{{cite journal}}: Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Behera, D. (2010). Textbook of pulmonary medicine (2nd ed. ed.). New Delhi: Jaypee Brothers Medical Pub. p. 457. ISBN 978-81-8448-749-7.
{{cite book}}:|edition=has extra text (help) - ↑ 6.0 6.1 6.2 Kumar V, Abbas AK, Fausto N, Mitchell RN (2007). Robbins Basic Pathology (8th ed.). Saunders Elsevier. pp. 516–522. ISBN 978-1-4160-2973-1.
{{cite book}}: CS1 maint: multiple names: authors list (link) - ↑ Jindal, editor-in-chief SK. Textbook of pulmonary and critical care medicine. New Delhi: Jaypee Brothers Medical Publishers. p. 549. ISBN 978-93-5025-073-0.
{{cite book}}:|first=has generic name (help) - ↑ 8.0 8.1 Golden MP, Vikram HR (2005). "Extrapulmonary tuberculosis: an overview". American Family Physician. 72 (9): 1761–8. PMID 16300038.
- ↑ Kabra, [edited by] Vimlesh Seth, S.K. (2006). Essentials of tuberculosis in children (3rd ed. ed.). New Delhi: Jaypee Bros. Medical Publishers. p. 249. ISBN 978-81-8061-709-6.
{{cite book}}:|edition=has extra text (help);|first=has generic name (help)CS1 maint: multiple names: authors list (link) - ↑ Manual of Surgery. Kaplan Publishing. 2008. pp. 75. ISBN 9781427797995.
- ↑ Burkitt, H. George (2007). Essential Surgery: Problems, Diagnosis & Management 4th ed. p. 34. ISBN 9780443103452.
- ↑ Ghosh, editors-in-chief, Thomas M. Habermann, Amit K. (2008). Mayo Clinic internal medicine : concise textbook. Rochester, MN: Mayo Clinic Scientific Press. p. 789. ISBN 978-1-4200-6749-1.
{{cite book}}:|first=has generic name (help)CS1 maint: multiple names: authors list (link) - ↑ ഇൻഫോമ വേൾഡ് എന്ന ജാലികയിലെ ലേഖനം
- ↑ McShane, H (12 October 2011). "Tuberculosis vaccines: beyond bacille Calmette–Guérin". Philosophical transactions of the Royal Society of London. Series B, Biological sciences. 366 (1579): 2782–9. doi:10.1098/rstb.2011.0097. PMC 3146779. PMID 21893541.
- ↑ "Vaccine and Immunizations: TB Vaccine (BCG)". Centers for Disease Control and Prevention. 2011. Retrieved 26 July 2011.
- ↑ "BCG Vaccine Usage in Canada - Current and Historical". Public Health Agency of Canada. 2010. Archived from the original on 2012-03-30. Retrieved 30 December 2011.
{{cite web}}: Unknown parameter|month=ignored (help) - ↑ 17.0 17.1 Teo, SS (2006 Jun). "Does BCG have a role in tuberculosis control and prevention in the United Kingdom?". Archives of Disease in Childhood. 91 (6): 529–31. doi:10.1136/adc.2005.085043. PMC 2082765. PMID 16714729.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help)
