ലോക്കൽ അനസ്തെറ്റിക്

വേദന അറിയാതിരിക്കാൻ ഉപയോഗിക്കുന്ന ഒരുതരം മരുന്നാണ് ലോക്കൽ അനസ്തെറ്റിക് (LA). ശസ്ത്രക്രിയയുടെ പശ്ചാത്തലത്തിൽ, ഒരു ലോക്കൽ അനസ്തെറ്റിക് ഒരു ജനറൽ അനസ്തെറ്റിക് മരുന്നിന് വിരുദ്ധമായി, ബോധം നഷ്ടപ്പെടുത്താതെ തന്നെ ശരീരത്തിന്റെ ഒരു പ്രത്യേക സ്ഥലത്ത് വേദന ഇല്ലാതാക്കുന്നു. നിർദ്ദിഷ്ട നാഡി പാതകളിൽ (ലോക്കൽ അനസ്തെറ്റിക് നെർവ് ബ്ലോക്ക്) ഇത് ഉപയോഗിക്കുക വഴി തളർച്ച (പേശികളുടെ ശക്തി നഷ്ടപ്പെടൽ) ഉണ്ടാക്കാനും കഴിയും.
ക്ലിനിക്കൽ ലോക്കൽ അനെസ്തെറ്റിക്കുകൾ അമിനോഅമൈഡ്, അമിനോഎസ്റ്റർ എന്നീ രണ്ട് ക്ലാസുകളിൽ ഒന്നായിരിക്കും. സിന്തറ്റിക് ലോക്കൽ അനെസ്തെറ്റിക്കുകൾ ഘടനാപരമായി കൊക്കെയ്നുമായി ബന്ധപ്പെട്ടിരിക്കുന്നു എന്നാലും അവയ്ക്ക് വളരെ കുറഞ്ഞ അബ്യുസ് പൊട്ടൻഷ്യൽ ഉള്ളതിനാൽ അവ കൊക്കെയ്നിൽ നിന്ന് വ്യത്യസ്തമാണ്, മാത്രമല്ല അവ രക്താതിമർദ്ദം അല്ലെങ്കിൽ വാസോകൺസ്ട്രിക്ഷൻ ഉണ്ടാക്കുന്നില്ല.
താഴെപ്പറയുന്ന വിവിധ സാങ്കേതികളിൽ ലോക്കൽ അനസ്തീസിയ ഉപയോഗിക്കുന്നു:
- ടോപ്പിക്കൽ അനസ്തേഷ്യ (ഉപരിതലം)
- ആഴത്തിലുള്ള ആഗിരണത്തിനായി ക്രീം, ജെൽ, തൈലം, ദ്രാവകം, ഡിഎംഎസ്ഒ അല്ലെങ്കിൽ മറ്റ് ലായകങ്ങൾ / കാരിയറുകൾ എന്നിവയിൽ ലയിപ്പിച്ച തരത്തിലുള്ള അനസ്തെറ്റിക് സ്പ്രേ
- ഇൻഫിൽട്രേഷൻ
- ബ്രാക്കിയൽ പ്ലെക്സസ് ബ്ലോക്ക്
- എപ്പിഡ്യൂറൽ (എക്സ്ട്രാഡ്യൂറൽ) ബ്ലോക്ക്
- സ്പൈനൽ അനസ്തേഷ്യ (സബ്അരാക്ക്നോയിഡ് ബ്ലോക്ക്)
- അയന്റോഫോറെസിസ്
മെഡിക്കൽ ഉപയോഗങ്ങൾ
[തിരുത്തുക]കടുത്ത വേദന
[തിരുത്തുക]പരിക്ക്, ശസ്ത്രക്രിയ, അണുബാധ, രക്തചംക്രമണം തടസ്സപ്പെടുക, അല്ലെങ്കിൽ ടിഷ്യു പരിക്ക് സംഭവിക്കുന്ന മറ്റ് പല അവസ്ഥകൾ എന്നിവ കാരണം കടുത്ത വേദന ഉണ്ടാകാം. ഇത്തരം കടുത്ത വേദനകൾ ഒരു മെഡിക്കൽ ക്രമീകരണത്തിലൂടെ ലഘൂകരിക്കേണ്ടത് ആവശ്യമാണ്. രോഗിയുടെ സുഖസൗകര്യം മെച്ചപ്പെടുത്തുന്നതിനൊപ്പം, ചികിത്സയില്ലാത്ത വേദനയുടെ ദോഷകരമായ ശാരീരിക പ്രത്യാഘാതങ്ങളും കുറയ്ക്കാൻ പെയിൻ തെറാപ്പിക്ക് കഴിയും.
കഠിനമായ വേദന പലപ്പോഴും വേദനസംഹാരികൾ ഉപയോഗിച്ച് കൈകാര്യം ചെയ്യാൻ കഴിയും. എന്നിരുന്നാലും, മികച്ച വേദന നിയന്ത്രണവും കുറഞ്ഞ പാർശ്വഫലങ്ങളും ഉള്ളതിനാൽ കണ്ടക്ഷൻ അനസ്തേഷ്യ അഭികാമ്യമാണ്. പെയിൻ തെറാപ്പിയുടെ ആവശ്യങ്ങൾക്കായി, ഒരു കത്തീറ്റർ വഴി ആവർത്തിച്ചുള്ള കുത്തിവയ്പ്പ് അല്ലെങ്കിൽ തുടർച്ചയായ ഇൻഫ്യൂഷൻ വഴിയാണ് ലോക്കൽ അനസ്തെറ്റിക് മരുന്നുകൾ നൽകുന്നത്. സൈനർജസ്റ്റിക് വേദനസംഹാരിയായ ഒപിയോയിഡുകൾ പോലുള്ള മറ്റ് ഏജന്റുമാരുമായും ലോക്കൽ അനസ്തെറ്റിക് മരുന്നുകൾ പലപ്പോഴും സംയോജിപ്പിക്കപ്പെടുന്നു.[1] പേശികളുടെ ബലഹീനത ഉണ്ടാകാതിരിക്കാനും രോഗികളെ സ്വന്തമായി നടത്തിക്കാനും കുറഞ്ഞ അളവിൽ ലോക്കൽ അനസ്തെറ്റിക് മരുന്നുകൾ മതിയാകും.
അക്യൂട്ട് വേദനയ്ക്ക് ഉള്ള കണ്ടക്ഷൻ അനസ്തേഷ്യയുടെ ചില സാധാരണ ഉപയോഗങ്ങൾ ഇവയാണ്:
- പ്രസവവേദന (എപ്പിഡ്യൂറൽ അനസ്തേഷ്യ, പുഡെൻഡൽ നാഡി ബ്ലോക്കുകൾ)
- ശസ്ത്രക്രിയാനന്തര വേദന (പെരിഫറൽ നാഡി ബ്ലോക്കുകൾ, എപ്പിഡ്യൂറൽ അനസ്തേഷ്യ)
- ആഘാതം (പെരിഫറൽ നാഡി ബ്ലോക്കുകൾ, ഇൻട്രാവീനസ് റീജിയണൽ അനസ്തേഷ്യ, എപ്പിഡ്യൂറൽ അനസ്തേഷ്യ)
വിട്ടുമാറാത്ത വേദന
[തിരുത്തുക]വിട്ടുമാറാത്ത വേദന എന്നത് സങ്കീർണ്ണവും പലപ്പോഴും ഗുരുതരവുമായ അവസ്ഥയാണ്. ഇതിന് പെയിൻ മെഡിസിൻ വിദഗ്ദ്ധന്റെ രോഗനിർണയവും ചികിത്സയും ആവശ്യമാണ്. ലോക്കൽ അനസ്തെറ്റിക് മരുന്നുകൾ ഓപ്പോയിഡുകൾ നോൺസ്റ്റീറോയിഡൽ ആന്റി ഇൻഫ്ലമേറ്ററി മരുന്നുകൾ, ആന്റികൺവൾസന്റ്സ് എന്നിവ പോലെയുള്ള മറ്റ് മരുന്നുകളുമായി ചേർത്ത് വിട്ടുമാറാത്ത വേദന ഒഴിവാക്കാൻ ദീർഘകാലയളവിലേക്ക് പ്രയോഗിക്കാൻ കഴിയും. ഇത് എളുപ്പത്തിൽ നിർവഹിക്കാൻ കഴിയുമെങ്കിലും, ദീർഘകാല നേട്ടങ്ങളെക്കുറിച്ച് പഠനങ്ങളിലൂടെയുള്ള കൃത്യമായ തെളിവുകളില്ലാത്തതിനാൽ വിട്ടുമാറാത്ത വേദന അവസ്ഥയിൽ ആവർത്തിച്ചുള്ള ലോക്കൽ അനസ്തെറ്റിക് ബ്ലോക്കുകൾ ശുപാർശ ചെയ്യുന്നില്ല.[2]
ശസ്ത്രക്രിയ
[തിരുത്തുക]ശരീരത്തിന്റെ എല്ലാ ഭാഗങ്ങളും കണ്ടക്ഷൻ അനസ്തേഷ്യ ഉപയോഗിച്ച് മരവിപ്പിക്കാവുന്നതാണ്. എന്നിരുന്നാലും, പരിമിതമായ എണ്ണം ടെക്നിക്കുകൾ മാത്രമാണ് സാധാരണ ക്ലിനിക്കൽ ഉപയോഗത്തിലുള്ളത്. ചിലപ്പോൾ, രോഗിയുടെ സുഖസൗകര്യത്തിനും ശസ്ത്രക്രിയയുടെ എളുപ്പത്തിനുമായി ജനറൽ അനസ്തീസിയ അല്ലെങ്കിൽ സെഡേഷനുമായി കണക്ഷൻ അനസ്തേഷ്യ സംയോജിപ്പിക്കുന്നു. അനസ്തെറ്റിസ്റ്റുകൾ, ശസ്ത്രക്രിയാ വിദഗ്ധർ, രോഗികൾ, നഴ്സുമാർ എന്നിവർ ജനറൽ അനസ്തേഷ്യയേക്കാൾ ലോക്കൽ അനസ്തേഷ്യയിൽ വലിയ ശസ്ത്രക്രിയകൾ നടത്തുന്നത് സുരക്ഷിതമാണെന്ന് വിശ്വസിക്കുന്നു.[3] കണ്ടക്ഷൻ അനസ്തേഷ്യയിൽ നടത്തുന്ന സാധാരണ പ്രവർത്തനങ്ങളിൽ ഇവ ഉൾപ്പെടുന്നു:
- ദന്തചികിത്സ: സർഫസ് അനസ്തേഷ്യ, ഇൻഫിൽട്രേഷൻ അനസ്തേഷ്യ അല്ലെങ്കിൽ ഇൻട്രാലിഗമെന്ററി അനസ്തേഷ്യ പുനഃസ്ഥാപന പ്രവർത്തനങ്ങളായ ഫില്ലിംഗുകൾ, ക്രൗണുകൾ, റൂട്ട് കനാലുകൾ എന്നിവയിലും,[4] എക്സ്ട്രാക്ഷൻ അല്ലെങ്കിൽ ശസ്ത്രക്രിയകൾക്കിടെ നൽകുന്ന റീജ്യണൽ നെർവ് ബ്ലോക്കുകൾ എന്നിവയിലും ഉപയോഗിക്കുന്നു
- പോഡിയാട്രി: കട്ടേനിയസ്, നെയിൽ അവൽഷനുകൾ, മെട്രിസെക്ടമി, ബനിയോനെക്ടമി, ഹമ്മർടോ റിപ്പയർ കൂടാതെ മറ്റ് പോഡിയാട്രിക് നടപടിക്രമങ്ങൾ എന്നിവയിൽ
- നേത്ര ശസ്ത്രക്രിയ: ടോപ്പിക്കൽ അനസ്തെറ്റിക്സ് അല്ലെങ്കിൽ റിട്രോബൾബാർ ബ്ലോക്ക് ഉള്ള സർഫസ് അനസ്തേഷ്യ ഉപയോഗിച്ച് തിമിരം നീക്കം ചെയ്യുന്നതിനോ മറ്റ് നേത്രരോഗ പ്രക്രിയകളിലോ ഉപയോഗിക്കുന്നു
- ഇഎൻടി പ്രവർത്തനങ്ങൾ, തല, കഴുത്ത് ശസ്ത്രക്രിയ: ഇൻഫിൽട്രേഷൻ അനസ്തീഷ്യ, ഫീൽഡ് ബ്ലോക്കുകൾ അല്ലെങ്കിൽ പെരിഫറൽ നാഡി ബ്ലോക്കുകൾ, പ്ലെക്സസ് അനസ്തേഷ്യ എന്നിവയിൽ
- തോളിലും കൈയിലുമുള്ള ശസ്ത്രക്രിയ: പ്ലെക്സസ് അനസ്തേഷ്യ അല്ലെങ്കിൽ ഇൻട്രാവീനസ് റീജിയണൽ അനസ്തേഷ്യ[5]
- ഹൃദയ ശ്വാസകോശ ശസ്ത്രക്രിയകൾ: എപ്പിഡ്യൂറൽ അനസ്തേഷ്യ ജനറൽ അനസ്തേഷ്യയുമായി സംയോജിപ്പിക്കുന്നു
- അബ്ഡൊമിനൽ ശസ്ത്രക്രിയ: എപ്പിഡ്യൂറൽ അനസ്തേഷ്യ / സ്പൈനൽ അനസ്തേഷ്യ, ഇൻജുവൈനൽ ഹെർനിയ റിപ്പയർ അല്ലെങ്കിൽ മറ്റ് അബ്ഡൊമിനൽ ശസ്ത്രക്രിയ സമയത്ത് ജനറൽ അനസ്തേഷ്യയുമായി കൂടിച്ചേർത്ത് ഉപയോഗിക്കുന്നു
- ഗൈനക്കോളജിക്കൽ, പ്രസവചികിത്സ അല്ലെങ്കിൽ യൂറോളജിക്കൽ നടപടിക്രമങ്ങൾ: സ്പൈനൽ / എപ്പിഡ്യൂറൽ അനസ്തേഷ്യ
- പെൽവിസ്, ഹിപ്, ലെഗ് എന്നിവയുടെ അസ്ഥിയുടെയോ ജോയിന്റിന്റെയോ ശസ്ത്രക്രിയ: സ്പൈനൽ/ എപ്പിഡ്യൂറൽ അനസ്തേഷ്യ, പെരിഫറൽ നാഡി ബ്ലോക്കുകൾ, അല്ലെങ്കിൽ ഇൻട്രാവീനസ് റീജിയണൽ അനസ്തേഷ്യ
- ചർമ്മത്തിന്റെയും പെരിഫറൽ രക്തക്കുഴലുകളുടെയും ശസ്ത്രക്രിയ: ടോപ്പിക്കൽ അനസ്തേഷ്യ, ഫീൽഡ് ബ്ലോക്കുകൾ, പെരിഫറൽ നാഡി ബ്ലോക്കുകൾ, അല്ലെങ്കിൽ സ്പൈനൽ / എപ്പിഡ്യൂറൽ അനസ്തേഷ്യ
ഡയഗ്നോസ്റ്റിക് ടെസ്റ്റുകൾ
[തിരുത്തുക]ബോൺ മാരോ (അസ്ഥി മജ്ജ) ആസ്പിരേഷൻ, ലംബർ പഞ്ചർ (സ്പൈനൽ ടാപ്പ്), സിസ്റ്റുകളുടെയോ മറ്റ് ഘടനകളുടെയോ ആസ്പിരേഷൻ എന്നിവ പോലുള്ള ഡയഗ്നോസ്റ്റിക് പരിശോധനകളുടെ വേദന കുറയ്ക്കുന്നതിന് വലിയ സൂചികൾ കൊണ്ട് കുത്തുന്നതിന് മുൻപ് ലോക്കൽ അനസ്തെറ്റിക് ഉപയോഗിക്കാറുണ്ട്.[4]
മറ്റ് ഉപയോഗങ്ങൾ
[തിരുത്തുക]പേസ് മേക്കറുകൾ, ഇംപ്ലാന്റബിൾ ഡിഫിബ്രില്ലേറ്ററുകൾ, കീമോതെറാപ്പി മരുന്നുകൾ നൽകുന്നതിന് ഉപയോഗിക്കുന്ന പോർട്ടുകൾ, ഹെമോഡയാലിസിസ് ആക്സസ് കത്തീറ്ററുകൾ എന്നിവ പോലുള്ള IV ഉപകരണങ്ങൾ ഉൾപ്പെടുത്തുമ്പോഴും ലോക്കൽ അനസ്തേഷ്യ ഉപയോഗിക്കുന്നു.[4]
താരതമ്യേന വേദനയില്ലാത്ത വെനിപഞ്ചർ (രക്ത ശേഖരണം), ഇൻട്രാവൈനസ് കാൻയുല സ്ഥാപിക്കൽ എന്നിവ പ്രാപ്തമാക്കുന്നതിന് ലിഡോകൈൻ / പ്രിലോകെയ്ൻ (ഇഎംഎൽഎ) രൂപത്തിൽ ടോപ്പിക്കൽ അനസ്തേഷ്യ ഉപയോഗിക്കുന്നു. അസൈറ്റ്സ് ഡ്രെയിനേജ്, അമ്നിയോസെന്റസിസ് തുടങ്ങിയ മറ്റ് തരത്തിലുള്ള പഞ്ചറുകൾക്കും ഇത് അനുയോജ്യമായേക്കാം.
ബ്രോങ്കോസ്കോപ്പി അല്ലെങ്കിൽ സിസ്റ്റോസ്കോപ്പി പോലുള്ള ചില എൻഡോസ്കോപ്പിക് നടപടിക്രമങ്ങളിലും സർഫസ് അനസ്തേഷ്യ സഹായിക്കുന്നു.
പാർശ്വ ഫലങ്ങൾ
[തിരുത്തുക]പ്രാദേശിക പാർശ്വഫലങ്ങൾ
[തിരുത്തുക]ലോക്കൽ അനസ്തേഷ്യയുടെ പാർശ്വഫലമായി നാവ്, ശ്വാസനാളം എന്നിവയുടെ നീർവീക്കം ഉണ്ടാകാം. കുത്തിവയ്പ്പ്, അണുബാധ, അലർജി, ഹെമറ്റോമ എന്നിവയുൾപ്പെടെ വിവിധ കാരണങ്ങളാൽ ഇത് സംഭവിക്കാം. സാധാരണയായി കുത്തിവയ്പ്പ് സമയത്ത് ടിഷ്യു വീക്കം ഉണ്ടാകുന്നു. സിരയുടെ പഞ്ചറിംഗ് മൂലമാണ് ഇത് സംഭവിക്കുന്നത്, ഇത് ചുറ്റുമുള്ള പ്രദേശത്തെ അയഞ്ഞ ടിഷ്യുകളിലേക്ക് രക്തം ഒഴുകാൻ അനുവദിക്കുന്നു. ലോക്കൽ അനസ്തെറ്റിക് നിക്ഷേപിക്കുന്ന പ്രദേശത്തെ ടിഷ്യൂകളുടെ ബ്ലാഞ്ചിംഗും സാധാരണമാണ്. പ്രദേശത്തെ ധമനികളുടെ വാസകൺസ്ട്രിക്ഷൻ കാരണം രക്തയോട്ടം തടയപ്പെടുന്നതിനാൽ ഇത് പ്രദേശത്തിന് വെളുത്ത നിറം നൽകുന്നു. വാസകൺസ്ട്രിക്ഷൻ ഉത്തേജനം ക്രമേണ ക്ഷയിക്കുകയും പിന്നീട് ടിഷ്യു 2 മണിക്കൂറിനുള്ളിൽ സാധാരണ നിലയിലേക്ക് മടങ്ങുകയും ചെയ്യുന്നു.[6]
ഇൻഫീരിയർ അൽവിയോളാർ നാഡി ബ്ലോക്കിന്റെ പാർശ്വഫലങ്ങളിൽ പിരിമുറുക്കം, മുഷ്ടി ചുരുട്ടുക, കരച്ചിൽ എന്നിവയുണ്ട്.[7]
സോഫ്റ്റ് ടിഷ്യു അനസ്തേഷ്യയുടെ ദൈർഘ്യം പൾപൽ അനസ്തേഷ്യയേക്കാൾ കൂടുതലാണ്, അതിനാൽ പലപ്പോഴും ഭക്ഷണം കഴിക്കാനും കുടിക്കാനും സംസാരിക്കാനും ബുദ്ധിമുട്ടുണ്ടാകും.[7]
അപകടസാധ്യതകൾ
[തിരുത്തുക]ബ്ലോക്ക് നൽകുന്ന വിവിധ സ്ഥലങ്ങൾക്കും, നാഡി ബ്ലോക്ക് തരങ്ങൾക്കും അനുസരിച്ച് താൽക്കാലികമോ സ്ഥിരമായതോ ആയ നാഡി കേടുപാടുകൾ സംഭവിച്ചേക്കാം.[8]
ലോക്കൽ അനസ്തെറ്റിക് ലായനി കുത്തിവയ്ക്കുമ്പോൾ പ്രാദേശിക രക്തക്കുഴലുകൾക്ക് ആകസ്മികമായി നാശനഷ്ടമുണ്ടാകാനുള്ള സാധ്യതയുണ്ട്. ഇതിനെ ഹെമറ്റോമ എന്ന് വിളിക്കുന്നു, ഇത് വേദന, ട്രിസ്മസ്, നീർവീക്കം കൂടാതെ / അല്ലെങ്കിൽ പ്രദേശത്തിന്റെ നിറം മാറുന്നതിന് കാരണമാകാം. പരിക്കേറ്റ വെസ്സലുകൾക്ക് ചുറ്റുമുള്ള ടിഷ്യൂകളുടെ സാന്ദ്രത ഹെമറ്റോമയ്ക്ക് ഒരു പ്രധാന ഘടകമാണ്. ഒരു പോസ്റ്റീരിയർ സുപ്പീരിയർ ആൽവിയോളാർ നാഡി ബ്ലോക്കിലോ ടെറിഗോമാന്റിബുലാർ ബ്ലോക്കിലോ ഇത് സംഭവിക്കാനുള്ള ഏറ്റവും വലിയ സാധ്യതയുണ്ട്.
കരൾ രോഗമുള്ള രോഗികൾക്ക് ലോക്കൽ അനസ്തേഷ്യ നൽകുന്നത് കാര്യമായ പ്രത്യാഘാതങ്ങൾ ഉണ്ടാക്കും. കാര്യമായ കരൾ തകരാറുള്ള രോഗിയുടെ അപകടസാധ്യത വിലയിരുത്തുന്നതിനായി രോഗത്തെക്കുറിച്ച് സമഗ്രമായ വിലയിരുത്തൽ നടത്തണം, അമീഡ് ലോക്കൽ അനസ്തെറ്റിക് ഏജന്റുമാരുടെ അർദ്ധായുസ്സ് ഗണ്യമായി വർദ്ധിപ്പിക്കുക വഴി ഉപയോഗിക്കുന്ന അനസ്തെറ്റിക്കിന്റെ അളവ് ഓവർഡോസ് ആയി പ്രത്യാഘ്യാതമുണ്ടാക്കാനുള്ള സാധ്യത കൂടുന്നു.
ലോക്കൽ അനസ്തെറ്റിക്സും വാസകൺസ്ട്രിക്റ്ററുകളും ഗർഭിണികൾക്ക് നൽകാം, എന്നിരുന്നാലും ഗർഭിണിയായ രോഗിക്ക് ഏതെങ്കിലും തരത്തിലുള്ള മരുന്ന് നൽകുമ്പോൾ കൂടുതൽ ജാഗ്രത പാലിക്കേണ്ടത് വളരെ പ്രധാനമാണ്. ലിഡോകൈൻ സുരക്ഷിതമായി ഉപയോഗിക്കാമെങ്കിലും ബുപിവാകൈൻ, മെപിവാകൈൻ എന്നിവ ഒഴിവാക്കണം. ഗർഭിണിയായ ഒരു രോഗിക്ക് ഏതെങ്കിലും തരത്തിലുള്ള ലോക്കൽ അനസ്തെറ്റിക് നൽകുന്നതിന് മുമ്പ് പ്രസവചികിത്സകനുമായി കൂടിയാലോചിക്കേണ്ടത് അത്യാവശ്യമാണ്.[6]
വീണ്ടെടുക്കൽ
[തിരുത്തുക]ഒരു പെരിഫറൽ നാഡി ബ്ലോക്കിന് ശേഷമുള്ള സ്ഥിരമായ നാഡി ക്ഷതം അപൂർവമാണ്. ഏതാനും ആഴ്ചകൾക്കുള്ളിൽ രോഗലക്ഷണങ്ങൾ പരിഹരിക്കപ്പെടാൻ സാധ്യതയുണ്ട്. ബാധിച്ചവരിൽ ബഹുഭൂരിപക്ഷവും (92% -97%) നാല് മുതൽ ആറ് ആഴ്ചയ്ക്കുള്ളിൽ സുഖം പ്രാപിക്കുന്നു; ഇതിൽ 99% ആളുകളും ഒരു വർഷത്തിനുള്ളിൽ സുഖം പ്രാപിച്ചു. 5,000 മുതൽ 30,000 വരെ നാഡി ബ്ലോക്കുകളിൽ ഒന്ന് സ്ഥിരമായ നാഡി നാശത്തിന് കാരണമാകുന്നു.[8]
പരിക്കിനെത്തുടർന്ന് 18 മാസം വരെ രോഗലക്ഷണങ്ങൾ മെച്ചപ്പെടാം.
സാധ്യമായ പാർശ്വഫലങ്ങൾ
[തിരുത്തുക]അനസ്തെറ്റിക് ഏജന്റുകളുടെ ഫാർമക്കോളജിക്കൽ ഇഫക്റ്റുകൾ മൂലമാണ് പൊതുവായ പ്രതികൂല ഫലങ്ങൾ ഉണ്ടാകുന്നത്. വൈദ്യുത പ്രേരണകളുടെ ചാലകം പെരിഫറൽ നാഡികളിലും കേന്ദ്ര നാഡീവ്യൂഹത്തിലും ഹൃദയത്തിലും സമാനമായ ഒരു സംവിധാനം പിന്തുടരുന്നു. അതിനാൽ, ലോക്കൽ അനസ്തെറ്റിക്സിന്റെ ഫലങ്ങൾ പെരിഫറൽ ഞരമ്പുകളിലെ സിഗ്നൽ ചാലകത്തിന് പ്രത്യേകമല്ല. കേന്ദ്ര നാഡീവ്യൂഹത്തിലും ഹൃദയത്തിലും ഉണ്ടാകുന്ന പാർശ്വഫലങ്ങൾ ഗുരുതരവും മാരകമായേക്കാം. എന്നിരുന്നാലും, ടോക്സിസിറ്റി സാധാരണയായി പ്ലാസ്മ അളവിൽ മാത്രമേ സംഭവിക്കുകയുള്ളൂ, ശരിയായ അനസ്തെറ്റിക് ടെക്നിക്കുകൾ പാലിച്ചാൽ അത് വളരെ അപൂർവമായി മാത്രമേ എത്തുകയുള്ളൂ. പ്ലാസ്മ അളവ് ഉയർന്നേക്കാം, ഉദാഹരണത്തിന്, എപ്പിഡ്യൂറൽ അല്ലെങ്കിൽ ഇൻട്രാ സപ്പോർട്ട് ടിഷ്യു അഡ്മിനിസ്ട്രേഷനായി ഉദ്ദേശിച്ചിട്ടുള്ള ഡോസുകൾ ആകസ്മികമായി ഇൻട്രാവാസ്കുലർ കുത്തിവയ്പ്പായി നൽകുമ്പോൾ.
വൈകാരിക പ്രതികരണങ്ങൾ
[തിരുത്തുക]രോഗികൾക്ക് പരിഭ്രാന്തിയോ ഭയമോ ബാധിക്കുമ്പോൾ, അത് വാസോവാഗൽ കൊളാപ്സിലേക്ക് നയിക്കും. ഓർത്തോസിംപതിക് നാഡീവ്യവസ്ഥയെ തടസ്സപ്പെടുത്തുന്നതിനിടയിൽ പാരസിംപതിറ്റിക് നാഡീവ്യവസ്ഥയെ സജീവമാക്കുന്ന വേദനമൂലമാണ് ഇത് സംഭവിക്കുന്നത്.[9] ഇത് പേശികളിലെ ധമനികളുടെ നീർവീക്കമുണ്ടാക്കി രക്തചംക്രമണം കുറയ്ക്കുന്നതിന് ഇടയാക്കും, അതോടൊപ്പം തലച്ചോറിലേക്കുള്ള രക്തയോട്ടം താൽക്കാലികമായി കുറയുന്നു. ശ്രദ്ധേയമായ ലക്ഷണങ്ങളിൽ അസ്വസ്ഥത, ദൃശ്യപരമായി ഇളം നിറം, വിയർപ്പ്, ബോധം നഷ്ടപ്പെടൽ എന്നിവ ഉൾപ്പെടുന്നു. കഠിനമായ കേസുകളിൽ, അപസ്മാരത്തിനോട് സാമ്യമുള്ള ലക്ഷണങ്ങൾ ഉണ്ടാകാം.
മറുവശത്ത്, മരുന്ന് നൽക്കുന്നതിനോടുള്ള ഭയം ശ്വസന പ്രശ്നങ്ങൾക്കും ഹൈപ്പർവെൻറിലേഷനും കാരണമാകാം. രോഗിക്ക് കൈകളിലും കാലുകളിലും തരിപ്പ് അല്ലെങ്കിൽ നേരിയ തലവേദന, നെഞ്ചിലെ മർദ്ദം എന്നിവ അനുഭവപ്പെടാം.
അതിനാൽ, ലോക്കൽ അനസ്തേഷ്യ, പ്രത്യേകിച്ച് ഒരു കുത്തിവയ്പ്പിന്റെ രൂപത്തിൽ നൽകുന്ന മെഡിക്കൽ പ്രൊഫഷണലുകൾ രോഗി സുഖപ്രദമായ ഒരു അവസ്ഥയിലാണെന്നും ഈ സങ്കീർണതകൾ ഒഴിവാക്കുന്നതിനായി എന്തെങ്കിലും ഭയം ഇല്ലെന്നും ഉറപ്പാക്കേണ്ടത് അത്യാവശ്യമാണ്.
കേന്ദ്ര നാഡീവ്യൂഹം
[തിരുത്തുക]ലോക്കൽ അനസ്തെറ്റിക്സിന്റെ ലോക്കൽ ടിഷ്യു സാന്ദ്രതയെ ആശ്രയിച്ച്, കേന്ദ്ര നാഡീവ്യവസ്ഥയിൽ എക്സൈറ്ററി അല്ലെങ്കിൽ ഡിപ്രെസന്റ് (വിഷാദം) ഫലങ്ങൾ ഉണ്ടാകാം.
സിസ്റ്റമിക് ടോക്സിസിറ്റിയുടെ പ്രാരംഭ ലക്ഷണങ്ങളിൽ ചെവിയിൽ മുഴക്കം (ടിന്നിടസ്), വായിൽ ലോഹ രുചി, വായിൽ തരിപ്പ് അല്ലെങ്കിൽ മരവിപ്പ്, തലകറക്കം എന്നിവ ഉൾപ്പെടുന്നു.
ഉയർന്ന സാന്ദ്രതയിൽ, ഇൻഹിബിറ്ററി ന്യൂറോണുകളുടെ സെലക്റ്റീവ്ഡിപ്രഷൻ സെറിബ്രൽ എക്സൈറ്റേഷന് കാരണമാകുന്നു, ഇത് കൂടുതൽ വിപുലമായ ലക്ഷണങ്ങളിലേക്ക് നയിച്ചേക്കാം. ബുപിവാകൈൻ പ്രത്യേകിച്ച് ക്ലോറോപ്രോകൈനുമായി ചേർന്ന് ഉപയോഗിക്കുമ്പോൾ, കോച്ചിപ്പിടുത്തം ഉണ്ടാകാനുള്ള സാധ്യത കൂടുതലാണ്.[10]
അതിലും ഉയർന്ന സാന്ദ്രതയിൽ തലച്ചോറിന്റെ പ്രവർത്തനങ്ങളുടെ ആഴത്തിലുള്ള ഡിപ്രഷൻ ഉണ്ടാകാം, ഇത് കോമ, റെസ്പിരേറ്ററി അറസ്റ്റ്, മരണം എന്നിവയിലേക്ക് നയിച്ചേക്കാം.[11] അത്തരം ടിഷ്യു സാന്ദ്രത ഒരു വലിയ ഡോസ് കുത്തിവച്ചതിനുശേഷമുള്ള വളരെ ഉയർന്ന പ്ലാസ്മ അളവ് മൂലമാകാം.
സെറിബ്രോസ്പൈനൽ ദ്രാവകം വഴി കേന്ദ്ര നാഡീവ്യൂഹത്തിലേക്കുള്ള നേരിട്ടുള്ള എക്സ്പോഷർ ആണ് മറ്റൊരു സാധ്യത, സ്പൈനൽ അനസ്തേഷ്യയിലെ അമിത അളവ് അല്ലെങ്കിൽ എപ്പിഡ്യൂറൽ അനസ്തേഷ്യയിൽ സബ്അരാക്നോയിഡ് സ്ഥലത്ത് ആകസ്മികമായി കുത്തിവയ്ക്കുക എന്നിവയാണ് കാരണങ്ങൾ
കാർഡിയോവാസ്കുലർ സിസ്റ്റം
[തിരുത്തുക]ഒരു വെസ്സലിലേക്ക് ഏജന്റിനെ അനുചിതമായി കുത്തിവച്ചാൽ കാർഡിയോ ടോക്സിസിറ്റി ഉണ്ടാകാം. ശരിയായ അഡ്മിനിസ്ട്രേഷൻ ഉണ്ടായിരുന്നിട്ടും, രോഗിയുടെ ശരീരഘടനാപരമായ വ്യതിചലനങ്ങൾ കാരണം ആപ്ലിക്കേഷൻ സൈറ്റിൽ നിന്ന് ശരീരത്തിലേക്ക് ഏജന്റ് വ്യാപിക്കുവാനും സാധ്യതയുണ്ട്.[10] ഇത് നാഡീവ്യവസ്ഥയെ ബാധിച്ചേക്കാം അല്ലെങ്കിൽ ഏജന്റ് പൊതുവായ രക്തചംക്രമണത്തിലേക്ക് പ്രവേശിച്ചേക്കാം. എന്നിരുന്നാലും, അണുബാധ വളരെ വിരളമാണ്.
ലോക്കൽ അനസ്തെറ്റിക് ഇൻട്രാവാസ്കുലർ കുത്തിവയ്പ്പിന്റെ അമിത അളവുമായി ബന്ധപ്പെട്ട കാർഡിയാക് ടോക്സിസിറ്റിയിൽ ഹൈപ്പോടെൻഷൻ, ആട്രിയോവെൻട്രിക്കുലാർ കണ്ടക്ഷൻ ഡിലെ, ഇഡിയൊവെൻട്രിക്കുലാർ റിഥം, ഒടുവിൽ കാർഡിയോവാസ്കുലർ കൊളാപ്സ്. എന്നിവ സംഭവിക്കാം. എല്ലാ ലോക്കൽ അനസ്തെറ്റിക്സും മയോകാർഡിയൽ റിഫ്രാക്ടറി കാലഘട്ടത്തെ ചെറുതാക്കാൻ സാധ്യതയുണ്ടെങ്കിലും, ബുപിവാകൈൻ കാർഡിയാക് സോഡിയം ചാനലുകളെ തടയുന്നു, അതുവഴി മാരകമായ അതാളത വേഗത്തിലാക്കാൻ ഇത് ഇടയാക്കുന്നു. ഹൃദയ പാർശ്വഫലങ്ങൾ പരിഹരിക്കുന്നതിനായി വികസിപ്പിച്ചെടുത്ത ലെവോബുപിവാകൈൻ, റോപിവാകൈൻ (സിംഗിൾ-എന്തിയോമർ ഡെറിവേറ്റീവുകൾ) എന്നിവപോലും ഹൃദയ പ്രവർത്തനങ്ങളെ തടസ്സപ്പെടുത്താനുള്ള സാധ്യതകൾ ഉള്ളവയാണ്.[12] അനസ്തെറ്റിക് കോമ്പിനേഷനുകളിൽ നിന്നുള്ള ടോക്സിസിറ്റി അഡിറ്റീവാണ്.[10]
എൻഡോക്രൈൻ
[തിരുത്തുക]എൻഡോക്രൈൻ, മെറ്റബോളിക് സിസ്റ്റങ്ങൾക്ക് പ്രതികൂല ഫലങ്ങൾ കുറച്ച് മാത്രമേ ഉണ്ടാകൂ, മിക്ക കേസുകളിലും ക്ലിനിക്കൽ പ്രത്യാഘാതങ്ങളില്ല.[10]
ഇമ്മ്യൂണോളജിക്കൽ അലർജി
[തിരുത്തുക]ലോക്കൽ അനസ്തെറ്റിക്സിനോടുള്ള (പ്രത്യേകിച്ച് എസ്റ്ററുകൾ) പ്രതികൂല പ്രതികരണങ്ങൾ അസാധാരണമല്ല, പക്ഷേ അലർജികൾ വളരെ വിരളമാണ്. എസ്റ്ററുകളോടുള്ള അലർജി സാധാരണയായി അവയുടെ മെറ്റബോളൈറ്റ്, പാരാ അമിനോബെൻസോയിക് ആസിഡിനോടുള്ള സംവേദനക്ഷമത മൂലമാണ്, അവ അമൈഡിനോടുള്ള ക്രോസ് അലർജിക്ക് കാരണമാകില്ല.[13][14] അതിനാൽ, ആ രോഗികളിൽ ബദലായി അമൈഡുകൾ ഉപയോഗിക്കാം. നോൺഅലർജിക് പ്രതികരണങ്ങളുടെ ലക്ഷണങ്ങൾ അലർജിയോട് സാമ്യമുള്ളവയായേക്കാം. ചില സാഹചര്യങ്ങളിൽ, അലർജി രോഗനിർണയത്തിന് ചർമ്മ പരിശോധനകളും പ്രൊവോക്കേറ്റീവ് ചലഞ്ചും ആവശ്യമായി വന്നേക്കാം. ലോക്കൽ അനസ്തെറ്റിക്കുകളിൽ പ്രിസർവേറ്റീവുകളായി ചേർക്കുന്ന പാരബെൻ ഡെറിവേറ്റീവുകളോട് അലർജിയുണ്ടാകുന്ന കേസുകലും ഉണ്ടാകാറുണ്ട്.
ഹീമോഗ്ലോബിനിലെ ഇരുമ്പിൽ മാറ്റം വരുത്തി അവയുടെ ഓക്സിജൻ വഹിക്കാനുള്ള കഴിവ് കുറയ്ക്കുന്ന പ്രക്രിയയാണ് മെത്തമോഗ്ലോബിനെമിയ, ഇത് സയനോസിസും ഹിപോക്സിയയുടെ ലക്ഷണങ്ങളും ഉണ്ടാക്കുന്നു. അനൈലിൻ ഗ്രൂപ്പ് രാസവസ്തുക്കളായ ബെൻസോകൈൻ, ലിഡോകൈൻ, പ്രിലോകെയ്ൻ എന്നിവ, പ്രത്യേകിച്ച് ബെൻസോകൈൻ ഇതിന് കാരണമാകും.[13] [14] പ്രിലോകൈനിന് സിസ്റ്റമിക് ടോക്സിസിറ്റി താരതമ്യേന കുറവാണ്, പക്ഷേ അതിന്റെ മെറ്റാബോലൈറ്റ് ഓ-ടോലുയിഡിൻ മെത്തമോഗ്ലോബിനെമിയയ്ക്ക് കാരണമാകുമെന്ന് അറിയപ്പെടുന്നു.
രണ്ടാം തലമുറ ഇഫക്റ്റുകൾ
[തിരുത്തുക]ഇൻ വിട്രോ ഫെർട്ടിലൈസേഷൻ സമയത്ത് ഓസൈറ്റ് നീക്കം ചെയ്യുമ്പോഴത്തെ ലോക്കൽ അനസ്തെറ്റിക്സ് പ്രയോഗം വിവാദ വിഷയമാണ്. ഫോളികുലാർ ദ്രാവകത്തിൽ അനസ്തെറ്റിക് ഏജന്റുകളുടെ ഫാർമക്കോളജിക്കൽ സാന്ദ്രത കണ്ടെത്തിയിട്ടുണ്ട്.[10] ഗർഭിണികളുടെമേൽ ക്ലിനിക്കൽ പരീക്ഷണങ്ങൾ നടത്തിയിട്ടില്ല. എന്നിരുന്നാലും, എലികളിലെ പരീക്ഷണങ്ങളിൽ ലിഡോകൈനിന്റെ പെരുമാറ്റ ഫലങ്ങളെക്കുറിച്ച് ചില ആശങ്കകളുണ്ട്.[10]
ഗർഭാവസ്ഥയിൽ, ലോക്കൽ അനസ്തെറ്റിക്സ് ഗര്ഭപിണ്ഡത്തെ പ്രതികൂലമായി ബാധിക്കുന്നത് സാധാരണമല്ല. ഇതൊക്കെയാണെങ്കിലും, ലോക്കൽ അനസ്തെറ്റിക്സിന്റെ അംശത്തിന്റെ പരിധിയില്ലാത്ത വർദ്ധനവ് കാരണം ഗർഭാവസ്ഥയിൽ അപകടസാധ്യത കൂടുതലായിരിക്കാം, കൂടാതെ ശാരീരിക മാറ്റങ്ങൾ കേന്ദ്ര നാഡീവ്യൂഹത്തിലേക്ക് ലോക്കൽ അനസ്തെറ്റിക് കൈമാറ്റം വർദ്ധിപ്പിക്കുന്നു.[10] അതിനാൽ, സാധ്യമായ സങ്കീർണതകൾ കുറയ്ക്കുന്നതിന് ഗർഭിണികൾ കുറഞ്ഞ അളവിൽ ലോക്കൽ അനസ്തെറ്റിക് ഉപയോഗിക്കുന്നത് ശുപാർശ ചെയ്യുന്നു.
അമിത ഡോസിൻറെ ചികിത്സ: "ലിപിഡ് റെസ്ക്യൂ"
[തിരുത്തുക]1998-ൽ ഡോ. ഗൈ വെയ്ൻബെർഗ് കണ്ടുപിടിച്ചതാണ് അമിത ഡോസിൻറെ ചികിത്സയുടെ ഈ രീതി. 2006-ൽ ആദ്യമായി പ്രസിദ്ധീകരിച്ച വിജയകരമായ ഉപയോഗത്തിന് ശേഷം ഇത് വ്യാപകമായി ഉപയോഗിച്ചിരുന്നില്ല. തെളിവുകൾ സൂചിപ്പിക്കുന്നത്, ഇൻട്രാവിനസ് ലിപിഡ് എമൽഷനായ ഇൻട്രാലിപിഡ്, ലോക്കൽ അനസ്തെറ്റിക് ഓവർഡോസിന്റെ ഗുരുതരമായ കാർഡിയോടോക്സിസിറ്റി ചികിത്സിക്കുന്നതിൽ ഫലപ്രദമാകുമെന്ന് സൂചിപ്പിക്കുന്നു, മനുഷ്യ കേസുകൾ ഉൾപ്പെടെ (ലിപിഡ് റെസ്ക്യൂ) ഈ രീതിയിൽ വിജയകരമായി ഉപയോച്ചിട്ടുണ്ടെങ്കിലും[15][16][17][18][19] ഈ ഘട്ടത്തിലെ തെളിവുകൾ ഇപ്പോഴും പരിമിതമാണ്.[20]
ഇന്നുവരെയുള്ള മിക്ക റിപ്പോർട്ടുകളും സാധാരണയായി ലഭ്യമായ ഇൻട്രാവണസ് ലിപിഡ് എമൽഷൻ ആയ ഇൻട്രാലിപിഡ് ആണ് ഉപയോഗിച്ചത് എങ്കിലും, മറ്റ് എമൽഷനുകളായ ലിപ്പോസിൻ, മെഡിയലിപിഡ് എന്നിവയും ഫലപ്രദമാണെന്ന് കാണിക്കുന്നു.
മൃഗങ്ങളെ പിന്തുണയ്ക്കുന്ന ധാരാളം തെളിവുകളും[15][16] മനുഷ്യരുടെ കേസ് റിപ്പോർട്ടുകളും ഈ രീതിയിലെ വിജയകരമായ ഉപയോഗം കാണിക്കുന്നു.[18][19] യുകെയിൽ, ഈ ഉപയോഗം കൂടുതൽ വ്യാപകമായി പ്രചരിപ്പിക്കാനുള്ള ശ്രമങ്ങൾ നടന്നിട്ടുണ്ട്[17] കൂടാതെ ലിപിഡ് റെസ്ക്യൂ ഒരു ചികിത്സയായി ഇപ്പോൾ ഗ്രേറ്റ് ബ്രിട്ടനിലെയും അയർലണ്ടിലെയും അനസ്തെറ്റിസ്റ്റുകളുടെ അസോസിയേഷൻ ഔദ്യോഗികമായി പ്രമോട്ട് ചെയ്തിട്ടുണ്ട്.[21] ലിപിഡ് എമൽഷൻ ഉപയോഗിച്ച് ബുപ്രോപിയോണിൻറെയും ലാമോട്രിജിൻറെയും ഓവർഡോസ് മൂലമുല്ല റിഫ്രാക്റ്ററി കാർഡിയാക് അറസ്റ്റ് വിജയകരമായി ചികിത്സിച്ചതായി ഒരു കേസ് റിപ്പോർട്ട് പ്രസിദ്ധീകരിക്കപ്പെട്ടിട്ടുണ്ട്.[22]
ഒരു 'ഹോം മേട്' ലിപിഡ് റെസ്ക്യൂ കിറ്റിന്റെ രൂപകൽപ്പന വിവരിച്ചിട്ടുണ്ട്.[23]
ലിപിഡ് റെസ്ക്യൂ പ്രവർത്തനത്തിന്റെ മെക്കാനിസം പൂർണ്ണമായി മനസ്സിലായിട്ടില്ലെങ്കിലും, രക്തപ്രവാഹത്തിൽ ചേർക്കുന്ന ലിപിഡ് ഒരു സിങ്കായി പ്രവർത്തിച്ചേക്കാം, ഇത് ബാധിച്ച ടിഷ്യൂകളിൽ നിന്ന് ലിപ്പോഫിലിക് വിഷവസ്തുക്കളെ നീക്കം ചെയ്യാൻ അനുവദിക്കുന്നു. ഈ സിദ്ധാന്തം മുയലുകളിലെ ക്ലോമിപ്രാമൈൻ വിഷബാധയ്ക്കുള്ള ലിപിഡ് റെസ്ക്യൂ സംബന്ധിച്ച രണ്ട് പഠനങ്ങളുമായി പൊരുത്തപ്പെടുന്നു[24][25] കൂടാതെ മോക്സിഡെക്റ്റിൻ ടോക്സിയോസിസ് ഉള്ള നായ്ക്കുട്ടിയെ ചികിത്സിക്കാൻ വെറ്റിനറി മെഡിസിനിൽ ലിപിഡ് റെസ്ക്യൂ ഉപയോഗിക്കുന്നതിനെക്കുറിച്ചുള്ള ഒരു ക്ലിനിക്കൽ റിപ്പോർട്ടും പ്രസിദ്ധീകരിക്കപ്പെട്ടിട്ടുണ്ട്.[26]
പ്രവർത്തനത്തിന്റെ മെക്കാനിസം
[തിരുത്തുക]എല്ലാ ലോക്കൽ അനസ്തെറ്റിക്കുകളും മെംബ്രേൻ -സ്റ്റബിലൈസിംഗ് മരുന്നുകൾ ആണ്; അവ ഉത്തേജിപ്പിക്കുന്ന ചർമ്മത്തിന്റെ (നോസിസെപ്റ്ററുകൾ പോലെ) ഡിപോളറൈസേഷന്റെയും റീപോളറൈസേഷന്റെയും നിരക്ക് വിപരീതമായി കുറയ്ക്കുന്നു. മറ്റ് പല മരുന്നുകൾക്കും മെംബ്രൺ-സ്റ്റെബിലൈസിംഗ് പ്രോപ്പർട്ടികൾ ഉണ്ടെങ്കിലും, എല്ലാം ലോക്കൽ അനസ്തെറ്റിക്ക് ആയി ഉപയോഗിക്കാറില്ല (ഉദാഹരണത്തിന്, ലോക്കൽ അനസ്തെറ്റിക്ക് ഗുണങ്ങൾ ഉണ്ടെങ്കിലും പ്രൊപ്രനോലോൾ). ന്യൂറോണൽ സെൽ മെംബ്രണിലെ സോഡിയം-സ്പെസിഫിക് അയൺ ചാനലുകളിലൂടെ, പ്രത്യേകിച്ച് വോൾട്ടേജ്-ഗേറ്റഡ് സോഡിയം ചാനലുകൾ വഴി സോഡിയം വരവിനെ തടയുന്നതിലൂടെയാണ് ലോക്കൽ അനസ്തെറ്റിക്ക് മരുന്നുകൾ പ്രധാനമായും പ്രവർത്തിക്കുന്നത്. സോഡിയത്തിന്റെ വരവ് തടസ്സപ്പെടുമ്പോൾ, ആക്ഷൻ പൊട്ടൻശ്യൽ ഉണ്ടാകില്ല, കൂടാതെ സിഗ്നൽ ചാലകത തടയപ്പെടുന്നു. റിസപ്റ്റർ സൈറ്റ് സോഡിയം ചാനലിന്റെ സൈറ്റോപ്ലാസ്മിക് (അകത്തെ) ഭാഗത്ത് സ്ഥിതി ചെയ്യുന്നതായി കരുതപ്പെടുന്നു. ലോക്കൽ അനസ്തെറ്റിക് മരുന്നുകൾ സജീവമായ അവസ്ഥയിൽ സോഡിയം ചാനലുകളുമായി കൂടുതൽ എളുപ്പത്തിൽ ബന്ധിപ്പിക്കുന്നതിനാൽ ന്യൂറോണൽ ബ്ലോക്ക് വേഗത്തിലാകും. ഇതിനെ സ്റ്റേറ്റ് ടിപ്പന്റന്റ് ബ്ലോക്കേട് എന്ന് വിളിക്കുന്നു.
ലോക്കൽ അനസ്തെറ്റിക്കുകൾ ദുർബലമായ ക്ഷാരമാണ്, അവ സാധാരണയായി ജലത്തിൽ ലയിക്കുന്നതിനുവേണ്ടി ഹൈഡ്രോക്ലോറൈഡ് സാൽട്ട് ആയി രൂപപ്പെടുത്തുന്നു. പ്രോട്ടോണേറ്റഡ് ബേസിന്റെ pKa-യ്ക്ക് തുല്യമായ pH-ൽ, തന്മാത്രയുടെ പ്രോട്ടോണേറ്റഡ് (അയോണൈസ്ഡ്), അൺപ്രോട്ടോണൈസ്ഡ് (യൂണൈസ്ഡ്) രൂപങ്ങൾ തുല്യമായ അളവിൽ നിലവിലുണ്ട്, എന്നാൽ പ്രോട്ടൊണേറ്റഡ് ബേസ് മാത്രമേ കോശ സ്തരങ്ങളിൽ ഉടനീളം എളുപ്പത്തിൽ വ്യാപിക്കുന്നുള്ളൂ. സെല്ലിനുള്ളിൽ എത്തി കഴിഞ്ഞാൽ, ലോക്കൽ അനസ്തെറ്റിക് സമതുലിതാവസ്ഥയിലായിരിക്കും. പ്രോട്ടോണേറ്റഡ് (അയോണൈസ്ഡ്) രൂപത്തിന്റെ രൂപവത്കരണത്തോടെ, അത് സെല്ലിൽ നിന്ന് പെട്ടെന്ന് പുറത്തേക്ക് പോകില്ല. ഇതിനെ "അയൺ-ട്രാപ്പിംഗ്" എന്ന് വിളിക്കുന്നു. പ്രോട്ടോണേറ്റഡ് രൂപത്തിൽ, സൈറ്റോപ്ലാസ്മിക് അറ്റത്തിനടുത്തുള്ള അയോൺ ചാനലിന്റെ ഉള്ളിലുള്ള ലോക്കൽ അനസ്തെറ്റിക് ബൈൻഡിംഗ് സൈറ്റുമായി തന്മാത്ര ബന്ധിക്കുന്നു. മിക്ക ലോക്കൽ അനസ്തെറ്റിക്കുകളും മെംബ്രേനിൻറെ ആന്തരിക ഉപരിതലത്തിൽ പ്രവർത്തിക്കുന്നു. മരുന്ന് കോശ സ്തരത്തിലേക്ക് തുളച്ചുകയറേണ്ടതുണ്ട്. അയോണൈസ് ചെയ്യാത്ത രൂപത്തിൽ ആണ് അവ മികച്ച രീതിയിൽ ഇത് തുളച്ചുകയറുന്നത്.
മുറിവിലെ വീക്കം മൂലമുണ്ടാകുന്ന അസിഡോസിസ് ലോക്കൽ അനസ്തെറ്റിക്കിൻറെ പ്രവർത്തനത്തെ ഭാഗികമായി കുറയ്ക്കുന്നു. അനസ്തേഷ്യയുടെ ഭൂരിഭാഗവും അയോണൈസ്ഡ് ആയതിനാൽ കോശ സ്തരത്തെ മറികടന്ന് സോഡിയം ചാനലിലെ അതിന്റെ സൈറ്റോപ്ലാസ്മിക് ഫേസിംഗ് സൈറ്റിലെത്താൻ കഴിയാത്തതിനാലാണിത്.
എല്ലാ നാഡി നാരുകളുംലോക്കൽ അനസ്തെറ്റിക്കുകളോട് സംവേദനക്ഷമതയുള്ളവയാണ്, എന്നാൽ വ്യാസവും മൈലിനേഷനും കൂടിച്ചേർന്നതിനാൽ, നാരുകൾക്ക് ലോക്കൽ അനസ്തെറ്റിക് ബ്ലോക്കേഡിനോടുല്ല സംവേദനക്ഷമത വ്യത്യസ്തമാണ്, ഇതിനെ ഡിഫറൻഷ്യൽ ബ്ലോക്ക് എന്ന് വിളിക്കുന്നു. ടൈപ്പ് ബി ഫൈബറുകൾ (സിംപതറ്റിക് ടോൺ) ഏറ്റവും സെൻസിറ്റീവ് ആണ്, തുടർന്ന് ടൈപ്പ് സി (വേദന), ടൈപ്പ് എ ഡെൽറ്റ (താപനില), ടൈപ്പ് എ ഗാമ (പ്രോപ്രിയോസെപ്ഷൻ), ടൈപ്പ് എ ബീറ്റ (സെൻസറി ടച്ച് ആൻഡ് പ്രഷർ), ടൈപ്പ് എ ആൽഫ (മോട്ടോർ) എന്നിങ്ങനെ വരും. ടൈപ്പ് ബി നാരുകൾ ടൈപ്പ് സി നാരുകളേക്കാൾ കട്ടിയുള്ളതാണെങ്കിലും, അവ മൈലിനേറ്റഡ് ആണ്, അതിനാൽ മൈലിനേറ്റഡ് അല്ലാത്തതും നേർത്തതുമായ സി ഫൈബറിനു മുമ്പ് അവ ബ്ലോക് ചെയ്യപ്പെടുന്നു.[27]
രീതികൾ
[തിരുത്തുക]ലോക്കൽ അനസ്തെറ്റിക്സിന് പെരിഫറൽ നാഡി എൻഡിംഗുകൾക്കും കേന്ദ്ര നാഡീവ്യൂഹത്തിനും ഇടയിലുള്ള മിക്കവാറും എല്ലാ നാഡികളെയും ബ്ലോക്ക് ചെയ്യാൻ കഴിയും. ചർമ്മത്തിലേക്കോ മറ്റ് ശരീര പ്രതലത്തിലേക്കോ മരുന്ന് പുരട്ടുകയോ ഒഴിക്കുകയോ ചെയ്യുന്ന ടോപ്പിക്കൽ അനസ്തേഷ്യയാണ് ഏറ്റവും ഉപരിതലമായ സാങ്കേതികത. ചെറുതും വലുതുമായ പെരിഫറൽ ഞരമ്പുകൾ വ്യക്തിഗതമായോ (പെരിഫറൽ നാഡി ബ്ലോക്ക്) അല്ലെങ്കിൽ അനാട്ടമിക് നാഡി ബണ്ടിലുകളിലോ (പ്ലെക്സസ് അനസ്തേഷ്യ) അനസ്തേഷ്യ ചെയ്ത് മരവിപ്പിക്കാം. സ്പൈനൽ അനസ്തേഷ്യയും എപ്പിഡ്യൂറൽ അനസ്തേഷ്യയും കേന്ദ്ര നാഡീവ്യവസ്ഥയിൽ ലയിക്കുന്നു.
ലോക്കൽ അനസ്തെറ്റിക് കുത്തിവയ്ക്കുന്നത് പലപ്പോഴും വേദനാജനകമാണ്. ഈ വേദന കുറയ്ക്കാൻ, ബൈകാർബണേറ്റ് ഉപയോഗിച്ച് ലായനി ബഫർ ചെയ്യുന്നതും ചൂടാക്കലും ഉൾപ്പെടെ നിരവധി രീതികൾ ഉപയോഗിക്കാം.[28]
ക്ലിനിക്കൽ ടെക്നിക്കുകളിൽ ഇവ ഉൾപ്പെടുന്നു:
- ഒരു ലോക്കൽ അനസ്തെറ്റിക് സ്പ്രേ, ലായനി, അല്ലെങ്കിൽ ക്രീം എന്നിവ ചർമ്മത്തിലോ മ്യൂക്കസിലോ പ്രയോഗിക്കുന്നതാണ് സർഫസ് അനസ്തേഷ്യ എന്ന് അറിയപ്പെടുന്നത്. ഇതിൻറെ പ്രഭാവം ഹ്രസ്വവും സമ്പർക്ക മേഖലയിൽ പരിമിതവുമാണ്.
- അനസ്തേഷ്യ നൽകേണ്ട ടിഷ്യുവിലേക്ക് ലോക്കൽ അനസ്തെറ്റിക് ഇന്ഫിൽട്രേറ്റ് ചെയ്യുന്ന രീതിയാണ് ഇൻഫിൽട്രേഷൻ അനസ്തേഷ്യ. സർഫസ് അനസ്തേഷ്യയും ഇന്ഫിൽട്രേശൻ അനസ്തേഷ്യയും മൊത്തത്തിൽ ടോപ്പിക്കൽ അനസ്തേഷ്യ എന്ന് അറിയപ്പെടുന്നു.
- അനസ്തേഷ്യ നൽകേണ്ട ഫീൽഡിന്റെ അതിർത്തിയിൽ ലോക്കൽ അനസ്തെറ്റിക് സബ്ക്യുട്ടേനിയസ് കുത്തിവയ്പ്പാണ് ഫീൽഡ് ബ്ലോക്ക് എന്നറിയപ്പെടുന്നത്.
- പെരിഫറൽ നെർവ് ബ്ലോക്ക് എന്നത് ഒരു പെരിഫറൽ ഞരമ്പിന്റെ പരിസരത്ത് ആ നാഡിയുടെ ഇന്നർവേശൻ മേഖലയെ മരവിപ്പിക്കുന്നതിനായി ലോക്കൽ അനസ്തെറ്റിക് കുത്തിവയ്ക്കുന്നതാണ്.
- പ്ലെക്സസ് അനസ്തേഷ്യ എന്നത് ഒരു നാഡി പ്ലെക്സസിന് സമീപം, പലപ്പോഴും ടിഷ്യു കമ്പാർട്ടുമെന്റിനുള്ളിലെ ലോക്കൽ അനസ്തെറ്റിക് കുത്തിവയ്പ്പാണ്. ഇത് പ്രവർത്തനത്തിന്റെ ഉദ്ദേശിച്ച സ്ഥലത്ത് നിന്ന് മരുന്നിന്റെ വ്യാപനം പരിമിതപ്പെടുത്തുന്നു. അനസ്തെറ്റിക് പ്രഭാവം പ്ലെക്സസിൽ നിന്ന് ഉത്ഭവിക്കുന്ന നിരവധി അല്ലെങ്കിൽ എല്ലാ ഞരമ്പുകളുടെയും മേഖലകളിലേക്ക് വ്യാപിക്കുന്നു.
- എപ്പിഡ്യൂറൽ സ്പെയ്സിലേക്ക് ലോക്കൽ അനസ്തെറ്റിക് കുത്തിവയ്ക്കുന്നതാണ് എപ്പിഡ്യൂറൽ അനസ്തേഷ്യ, അത് പ്രധാനമായും സുഷുമ്നാ നാഡി റൂട്ടിൽ പ്രവർത്തിക്കുന്നു. കുത്തിവയ്പ്പിന്റെ സ്ഥലത്തെയും കുത്തിവയ്പ്പിന്റെ അളവിനെയും ആശ്രയിച്ച്, അനസ്തേഷ്യ നൽകിയ പ്രദേശം വയറിന്റെയോ നെഞ്ചിന്റെയോ പരിമിതമായ ഭാഗങ്ങൾ മുതൽ ശരീരത്തിന്റെ വലിയ ഭാഗങ്ങൾ വരെ വ്യത്യാസപ്പെടുന്നു.
- സ്പൈനൽ അനസ്തേഷ്യ എന്നത് സെറിബ്രോസ്പൈനൽ ദ്രാവകത്തിലേക്ക് ലോക്കൽ അനസ്തെറ്റിക് കുത്തിവയ്ക്കുന്നതാണ്. തത്ഫലമായുണ്ടാകുന്ന അനസ്തേഷ്യ സാധാരണയായി കാലുകളിൽ നിന്ന് വയറിലേക്കോ നെഞ്ചിലേക്കോ വ്യാപിക്കുന്നു.
- ഇൻട്രാവീനസ് റീജിയണൽ അനസ്തേഷ്യ (ബിയേഴ്സ് ബ്ലോക്ക്) എന്നത് ഒരു ടൂർണിക്വറ്റ് (ബ്ലഡ് പ്രഷർ കഫ് പോലെയുള്ള ഒരു ഉപകരണം) ഉപയോഗിച്ച് ഒരു അവയവത്തിന്റെ രക്തചംക്രമണം തടസ്സപ്പെടുത്തി, തുടർന്ന് വലിയ അളവിൽ ലോക്കൽ അനസ്തെറ്റിക് ഒരു പെരിഫറൽ സിരയിലേക്ക് കുത്തിവയ്ക്കുന്നത് ആണ്. മരുന്ന് അവയവത്തിന്റെ വീനസ് സിസ്റ്റത്തെ നിറയ്ക്കുകയും ടിഷ്യൂകളിലേക്ക് വ്യാപിക്കുകയും ചെയ്യുന്നു, അവിടെ പെരിഫറൽ ഞരമ്പുകളും നാഡി അറ്റങ്ങളും മരവിക്കപ്പെടുന്നു. അനസ്തെറ്റിക് പ്രഭാവം രക്തചംക്രമണത്തിൽ നിന്ന് ഒഴിവാക്കപ്പെട്ട പ്രദേശത്തേക്ക് പരിമിതപ്പെടുത്തിയിരിക്കുന്നു എന്നതിനാൽ രക്തചംക്രമണം പുനഃസ്ഥാപിക്കുമ്പോൾ ഇത് പെട്ടെന്ന് പരിഹരിക്കപ്പെടും.
- ശരീര അറകളുടെ ലോക്കൽ അനസ്തേഷ്യയിൽ ഇൻട്രാപ്ലൂറൽ അനസ്തേഷ്യയും ഇൻട്രാ ആർട്ടിക്യുലാർ അനസ്തേഷ്യയും ഉൾപ്പെടുന്നു.
- ട്രാൻസ്സിൻഷൻ (അല്ലെങ്കിൽ ട്രാൻസ്വൂണ്ട്) കത്തീറ്റർ അനസ്തേഷ്യയിൽ ഒരു മുറിവിലൂടെ ഘടിപ്പിച്ച ഒരു മൾട്ടിലുമെൻ കത്തീറ്റർ ഉപയോഗിക്കുന്നു. ഇത് മുറിവുകളിൽ ലോക്കൽ അനസ്തെറ്റിക് തുടർച്ചയായി നൽകുന്നതിന് സഹായിക്കുന്നു.[29]
ദന്ത-നിർദ്ദിഷ്ട സാങ്കേതികതകളിൽ ഇവ ഉൾപ്പെടുന്നു:
വാസിരാനി-അൽകിനോസി ടെക്നിക്
[തിരുത്തുക]വാസിരാനി-അൽകിനോസി ടെക്നിക് ക്ലോസ്ട് മൗത്ത് മാൻഡിബുലാർ നെർവ് ബ്ലോക്ക് എന്നും അറിയപ്പെടുന്നു. മാൻഡിബിൾ തുറക്കുന്നത് പരിമിതമായ രോഗികളിലോ ട്രൈസ്മസ് ഉള്ളവരിലോ ആണ് ഇത് കൂടുതലായി ഉപയോഗിക്കുന്നത്. ഈ സാങ്കേതികതയിൽ അനസ്തേഷ്യ നൽകുന്ന ഞരമ്പുകൾ ഇൻഫീരിയർ ആൽവിയോളാർ, ഇൻസിസീവ്, മെന്റൽ, ലിംഗ്വൽ, മൈലോഹോയിഡ് ഞരമ്പുകളാണ്.
ഡെന്റൽ സൂചികൾ ചെറുതും നീളമുള്ളതും ആവാം. വസിരാനി-അകിനോസി ഒരു ലോക്കൽ അനസ്തെറ്റിക് ടെക്നിക് ആയതിനാൽ, മൃദുവായ ടിഷ്യൂകലിലൂടെ കൂടുതൽ കടത്തേണ്ടത് ആവശ്യമാണ് എന്നതിനാൽ ഒരു നീണ്ട സൂചി ഉപയോഗിക്കുന്നു. ഇൻഫീരിയർ ആൽവിയോളാർ, ലിങ്ക്വൽ, മൈലോഹോയിഡ് ഞരമ്പുകളുടെ മേഖലയിൽ, മാൻഡിബുലാർ റാമസിന്റെ മധ്യ അതിർത്തിയെ മൂടുന്ന മൃദുവായ ടിഷ്യുവിലേക്ക് സൂചി കയറ്റുന്നു. സൂചിയുടെ ബെവലിന്റെ സ്ഥാനം വളരെ പ്രധാനമാണ്, ഇത് മാൻഡിബുലാർ റാമസിന്റെ അസ്ഥിയിൽ നിന്ന് മാറി മധ്യരേഖയ്ക്ക് നേരെ ആയിരിക്കണം.[30]
ഇൻട്രാലിഗമെന്ററി ഇൻഫിൽട്രേഷൻ
[തിരുത്തുക]ഇൻട്രാലിഗമെന്ററി ഇൻഫിൽട്രേഷൻ, പെരിയോഡോന്റൽ ലിഗമെന്റ് ഇഞ്ചക്ഷൻ അല്ലെങ്കിൽ ഇൻട്രാലിഗമെന്ററി ഇഞ്ചക്ഷൻ (ILIs) എന്നും അറിയപ്പെടുന്നു. ഇത് "സപ്ലിമെന്റൽ കുത്തിവയ്പ്പുകളിൽ ഏറ്റവും സാർവത്രികം" എന്നാണ് അറിയപ്പെടുന്നത്. ഇൻഫീരിയർ ആൽവിയോളാർ നെർവ് ബ്ലോക്ക് ടെക്നിക്കുകൾ അപര്യാപ്തമോ ഫലപ്രദമല്ലാത്തതോ ആണെങ്കിൽ സാധാരണയായി ഇൻട്രാലിഗമെന്ററി ഇഞ്ചക്ഷൻനൽകപ്പെടുന്നു.[31] ഇൻട്രാലിഗമെന്ററി ഇഞ്ചക്ഷൻ താഴെപ്പറയുന്നവയിൽ ആവശ്യമായി വരാം:
1. സിംഗിൾ-ടൂത്ത് അനസ്തേഷ്യ
2. കുറഞ്ഞ അനസ്തെറ്റിക് ഡോസ്
3. സിസ്റ്റമിക് അനസ്തേഷ്യ വിപരീതഫലം ഉണ്ടാക്കുന്ന അവസ്ഥ
4. വ്യവസ്ഥാപരമായ ആരോഗ്യ പ്രശ്നങ്ങളുടെ സാന്നിധ്യം[32]
തരങ്ങൾ
[തിരുത്തുക]
കുത്തിവയ്പ്പിനുള്ള ലോക്കൽ അനസ്തെറ്റിക് സൊല്യൂഷനുകളിൽ സാധാരണയായി ഇവ ഉൾപ്പെടുന്നു:[33]
- ലോക്കൽ അനസ്തെറ്റിക് ഏജന്റ് തന്നെ
- ഒരു വെഹിക്കിൽ ഇത് സാധാരണയായി ജലത്തെ അടിസ്ഥാനമാക്കിയുള്ള പദാർഥമോ, അണുവിമുക്തമായ വെള്ളമോ ആയിരിക്കും
- വാസകൺസ്ട്രിക്റ്റർ (ചുവടെ കാണുക)
- റെഡ്യൂസിംഗ് ഏജന്റ് (ആന്റിഓക്സിഡന്റ്), ഉദാ: എപിനെഫ്രിൻ ഉപയോഗിക്കുകയാണെങ്കിൽ, സോഡിയം മെറ്റാബിസൾഫൈറ്റ് റെഡ്യൂസിംഗ് ഏജന്റായി ഉപയോഗിക്കുന്നു.
- പ്രിസർവേറ്റീവ്, ഉദാ മീഥൈൽ പാരബെൻ
- ബഫർ
എസ്റ്ററുകൾക്ക് അലർജി പ്രതിപ്രവർത്തനങ്ങൾക്ക് സാധ്യതയുണ്ട് എന്നതിനാൽ ഒരു അമൈഡിന്റെ ഉപയോഗം ആവശ്യമായി വന്നേക്കാം. ഓരോ ലോക്കൽ ക്ലിനിക്കൽ അനസ്തെറ്റിക് പേരുകൾക്കും "-കൈൻ" എന്ന പ്രത്യയം ഉണ്ട്. മിക്ക എസ്റ്റർ ലോക്കൽ അനസ്തെറ്റിക്കുകളും സ്യൂഡോകോളിനെസ്റ്ററേസ് വഴി മെറ്റബോളിസ് ചെയ്യപ്പെടുന്നു, അതേസമയം അമൈഡ് ലോക്കൽ അനസ്തെറ്റിക്കുകൾ കരളിൽ മെറ്റബോളിസ് ചെയ്യപ്പെടുന്നു. എസ്റ്ററുകൾ ഉപയോഗിക്കുമ്പോൾ കരൾ തകരാറുള്ള രോഗികളിൽ ഒരു ഏജന്റ് തിരഞ്ഞെടുക്കുന്നതിൽ ഇത്[34] ഘടകമാണ്, എന്നിരുന്നാലും കരളിൽ കോളിൻസ്റ്ററേസ് ഉത്പാദിപ്പിക്കപ്പെടുന്നതിനാൽ, ഫിസിയോളജിക്കൽ (ഉദാ. വളരെ ചെറുപ്പമോ വളരെ പ്രായമായ വ്യക്തിയോ) അല്ലെങ്കിൽ പാത്തോളജിക്കൽ (ഉദാ: സിറോസിസ്) ഹെപ്പാറ്റിക് മെറ്റബോളിസം തകരാറിലായതും പരിഗണിക്കേണ്ടതാണ്.
ചിലപ്പോൾ, ലോക്കൽ അനസ്തെറ്റിക്കുകൾ പല ഘടകങ്ങൽ കൂട്ടിച്ചേർത്തതാവാം, ഉദാ:
- ലിഡോകൈൻ/പ്രിലോകൈൻ (ഇഎംഎൽഎ, ലോക്കൽ അനസ്തെറ്റിക് മിശ്രിതം)
- ലിഡോകൈൻ/ടെട്രാകൈൻ (റാപ്പിഡാൻ)
- ടിഎസി
രക്തക്കുഴലുകളെ സങ്കോചിപ്പിച്ച് ലോക്കൽ അനസ്തേഷ്യയുടെ ദൈർഘ്യം വർദ്ധിപ്പിക്കുന്നതിനും, അതുവഴി അനസ്തെറ്റിക് ഏജന്റിനെ കൂടുതൽ നേരം സുരക്ഷിതമായി കേന്ദ്രീകരിക്കുകയും രക്തസ്രാവം കുറയ്ക്കുകയും ചെയ്യുന്നതിനായി കുത്തിവയ്പ്പിനുള്ള ലോക്കൽ അനസ്തെറ്റിക് സൊല്യൂഷനുകൾ ചിലപ്പോൾ വാസകൺസ്ട്രിക്റ്ററുകളുമായി (കോമ്പിനേഷൻ ഡ്രഗ്) കലർത്തി ഉപയോഗിക്കാം.[35] വാസകൺസ്ട്രിക്റ്റർ, കുത്തിവയ്പ്പിന്റെ ഭാഗത്ത് നിന്ന് ലോക്കൽ അനസ്തെറ്റിക് നീക്കം ചെയ്യുന്ന വ്യവസ്ഥാപരമായ രക്തചംക്രമണത്തിന്റെ തോത് താൽക്കാലികമായി കുറയ്ക്കുന്നതിനാൽ, വാസകൺസ്ട്രിക്റ്ററുമായി സംയോജിപ്പിക്കുമ്പോൾ ലോക്കൽ അനസ്തെറ്റിക്കുകളുടെ പരമാവധി ഡോസുകൾ വാസകൺസ്ട്രിക്റ്റർ ഇല്ലാതെ അതേ ലോക്കൽ അനസ്തെറ്റിക്യുമായി താരതമ്യപ്പെടുത്തുമ്പോൾ കൂടുതലാണ്. ഇടയ്ക്കിടെ, ഈ ആവശ്യത്തിനായി കൊക്കെയ്ൻ നൽകാറുണ്ട്. ഉദാഹരണങ്ങളിൽ ഇവ ഉൾപ്പെടുന്നു:
- പ്രിലോകൈൻ ഹൈഡ്രോക്ലോറൈഡും എപിനെഫ്രിനും (വ്യാപാര നാമം സിറ്റാനസ്റ്റ് ഫോർട്ട്)
- ലിഡോകൈൻ, ബുപിവാകൈൻ, എപിനെഫ്രിൻ (യഥാക്രമം 0.5, 0.25, 0.5% സാന്ദ്രത ശുപാർശ ചെയ്യുന്നു)
- ലിഡോകൈൻ, എപിനെഫ്രിൻ എന്നിവ അടങ്ങിയിരിക്കുന്ന അയോൺടോകൈൻ,
- സെപ്റ്റോകൈൻ (വ്യാപാര നാമം സെപ്ടോഡോണ്ട്), ആർട്ടികൈൻ, എപിനെഫ്രിൻ എന്നിവയുടെ സംയോജനമാണ്
ഉപരിതല മരവിക്കലിനായി ഉപയോഗിക്കുന്ന ടിഎസി (5-12% ടെട്രാകെയ്ൻ, 1 / 2000 (0.05%, 500 ppm, ½ per mle) അഡ്രിനാലിൻ, 4 അല്ലെങ്കിൽ 10% കൊക്കെയ്ൻ എന്നിവ ചേർന്നതാണ്.
എൻഡ് ആർട്ടറികൾ രക്ത വിതരണം ചെയ്യുന്ന പ്രദേശങ്ങളിൽ ലോക്കൽ അനസ്തെറ്റിക് വാസകോൺസ്ട്രിക്റ്ററുമായി ചേർത്ത് ഉപയോഗിക്കുന്നത് സുരക്ഷിതമാണ്. വാസകോൺസ്ട്രിക്റ്ററുള്ള ലോക്കൽ അനസ്തെറ്റിക് മൂക്ക്, ചെവി, വിരലുകൾ, കാൽവിരലുകൾ എന്നിവയിൽ നെക്രോസിസിന് കാരണമാകുമെന്ന പൊതുവെയുള്ള വിശ്വാസം അസാധുവാണ്, കാരണം 1948-ൽ എപിനെഫ്രിൻ ഉപയോഗിച്ച് ലിഡോകൈൻ അവതരിപ്പിച്ചതിനുശേഷം നെക്രോസിസിന്റെ ഒരു കേസും റിപ്പോർട്ട് ചെയ്യപ്പെട്ടിട്ടില്ല.[36]
എസ്റ്റർ ഗ്രൂപ്പ്
[തിരുത്തുക]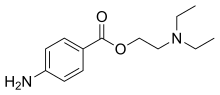
- ബെൻസോകൈൻ
- ക്ലോറോപ്രോകെയ്ൻ
- കൊക്കെയ്ൻ
- സൈക്ലോമെത്തികൈൻ
- ഡിമെത്തോകൈൻ (ലാറോകൈൻ)
- പൈപ്പറോകൈൻ
- പ്രൊപ്പോക്സികൈൻ
- പ്രോകെയ്ൻ (നോവോകെയ്ൻ)
- പ്രൊപാരകൈൻ
- ടെട്രാകൈൻ (അമെതോകൈൻ)
അമൈഡ് ഗ്രൂപ്പ്
[തിരുത്തുക]
- ആർട്ടിക്കെയ്ൻ
- ബുപിവകൈൻ
- സിങ്കോകൈൻ (ഡിബുകെയ്ൻ)
- എറ്റിഡോകൈൻ
- ലെവോബുപിവകൈൻ
- ലിഡോകൈൻ (ലിഗ്നോകൈൻ)
- മെപിവകൈൻ
- പ്രിലോകൈൻ
- റോപിവകൈൻ
- ട്രൈമെകൈൻ
സ്വാഭാവികമായി ഉരുത്തിരിഞ്ഞവ
[തിരുത്തുക]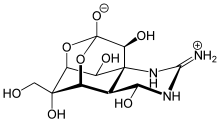
മെന്തോൾ, യൂജെനോൾ, കൊക്കെയ്ൻ എന്നിവ ഒഴികെയുള്ള മിക്ക സ്വാഭാവികമായി ഉരുത്തിരിഞ്ഞ ലോക്കൽ അനസ്തെറ്റിക്സുകലും ന്യൂറോടോക്സിനുകളാണ്. അവയുടെ പേരുകളിൽ -ടോക്സിൻ എന്ന പ്രത്യയമുണ്ട്. കൊക്കെയ്ൻ ചാനലുകളുടെ ഇൻട്രാ സെല്ലുലാർ വശത്തെ ബൈന്റ് ചെയ്യുമ്പോൾ സാക്സിടോക്സിൻ, നിയോസാക്സിറ്റോക്സിൻ, ടെട്രോഡോടോക്സിൻ എന്നിവ സോഡിയം ചാനലുകളുടെ എക്സ്ട്രാ സെല്ലുലാർ വശവുമായി ബൈന്റ് ചെയ്യുന്നു.
ചരിത്രം
[തിരുത്തുക]പെറുവിൽ, പുരാതന ഇൻകാകൾ കൊക്ക ചെടിയുടെ ഇലകൾ അതിന്റെ ഉത്തേജക ഗുണങ്ങൾക്ക് പുറമേ പ്രാദേശിക അനസ്തെറ്റിക് ആയും ഉപയോഗിച്ചിരുന്നതായി വിശ്വസിക്കപ്പെടുന്നു.[37] സ്പെയിൻകാർ കൊക്ക ഇലകൾ ചവച്ചരച്ചതിന്റെ ഫലം മനസ്സിലാക്കുകയും അത് പ്രയോജനപ്പെടുത്തുകയും ചെയ്ത്, ഇത് അടിമകൾക്കു നൽകുന്ന പ്രതിഫലമാക്കിയതിലൂടെ ഇൻകാസ് സംസ്കാരത്തിന്റെ തുടർന്നുള്ള നാശത്തിൽ ഒരു പങ്ക് വഹിച്ചുവെന്ന് കരുതപ്പെടുന്നു.[37] 1884-ലാണ് കൊക്കെയ്ൻ ആദ്യമായി ലോക്കൽ അനസ്തെറ്റിക് ആയി ഉപയോഗിച്ചത്. വിഷാംശം കുറഞ്ഞതും ആസക്തി കുറഞ്ഞതുമായ പകരക്കാരന് വേണ്ടിയുള്ള തിരച്ചിൽ 1903-ൽ അമിനോസ്റ്റർ ലോക്കൽ അനസ്തെറ്റിക്സ് സ്റ്റൊവെയ്നും 1904-ൽ പ്രൊകെയ്നും വികസിപ്പിക്കുന്നതിലേക്ക് നയിച്ചു. അതിനുശേഷം, നിരവധി സിന്തറ്റിക് ലോക്കൽ അനസ്തെറ്റിക് മരുന്നുകൾ വികസിപ്പിച്ചെടുക്കുകയും ക്ലിനിക്കൽ ഉപയോഗത്തിൽ ഉൾപ്പെടുത്തുകയും ചെയ്തിട്ടുണ്ട്, പ്രത്യേകിച്ച് 1943-ൽ ലിഡോകൈൻ, 1957-ൽ ബുപിവാകൈൻ, 1959-ൽ പ്രിലോകൈൻ എന്നിവ.
സിഗ്മണ്ട് ഫ്രോയിഡ് (1856-1939), കാൾ കോളർ (1857-1944), ലിയോപോൾഡ് കോണിഗ്സ്റ്റൈൻ (1850-1942) എന്നിവരടങ്ങിയ വിയന്ന സ്കൂളാണ് ലോക്കൽ അനസ്തേഷ്യയുടെ ക്ലിനിക്കൽ ഉപയോഗത്തിന്റെ കണ്ടുപിടുത്തം നടത്തിയത്. കൊക്കെയ്ൻ ഉപയോഗിച്ചുള്ള ലോക്കൽ അനസ്തേഷ്യ, മൃഗങ്ങളിലോ മനുഷ്യരിലോ പരീക്ഷണം നടത്തുന്നതിന് മുമ്പ്, അവർ അവരുടെ തന്നെ വായിലെ മ്യൂക്കോസയിൽ 'സ്വയം പരീക്ഷണം' നടത്തി. വിയന്ന സ്കൂൾ ആദ്യം നേത്രചികിത്സയിൽ കൊക്കെയ്ൻ ലോക്കൽ അനസ്തേഷ്യയായി ഉപയോഗിക്കാൻ തുടങ്ങി, പിന്നീട് അത് നേത്രരോഗ പരിശീലനത്തിൽ ഉൾപ്പെടുത്തി. യുണൈറ്റഡ് സ്റ്റേറ്റ്സിലെ ഡോ ഹാൾസ്റ്റഡ്, ഡോ ഹാൾ എന്നിവർ 1885-ൽ 4% കൊക്കെയ്ൻ ഉപയോഗിച്ച് ഇൻഫീരിയർ ആൽവിയോളാർ നാഡിയെയും ആന്റിറോ-സുപ്പീരിയർ ഡെന്റൽ നാഡിയെയും ബ്ലോക്ക് ചെയ്യുന്നതിനുള്ള ഇൻട്രാഓറൽ അനസ്തെറ്റിക് ടെക്നിക് വിവരിച്ചു.[38]
ടോപ്പിക്കൽ അനസ്തേഷ്യയ്ക്കായി കൊക്കെയ്ൻ ആദ്യമായി ഉപയോഗിച്ചതിന് തൊട്ടുപിന്നാലെ, പെരിഫറൽ ഞരമ്പുകളിലെ ബ്ലോക്കുകൾക്കായുള്ള ഉപയോഗം വിവരിക്കപ്പെട്ടു. ആക്സിലറി, സൂപ്പർക്ലാവിക്യുലാർ സമീപനങ്ങളിലൂടെ, പെർക്യുട്ടേനിയസ് കുത്തിവയ്പ്പിലൂടെയുള്ള ബ്രാക്കിയൽ പ്ലെക്സസ് അനസ്തേഷ്യ ഇരുപതാം നൂറ്റാണ്ടിന്റെ തുടക്കത്തിൽ വികസിപ്പിച്ചെടുത്തു. പ്ലെക്സസ് അനസ്തേഷ്യയ്ക്കും പെരിഫറൽ നെർവ് ബ്ലോക്കുകൾക്കുമുള്ള ഏറ്റവും ഫലപ്രദവും അപകടം കുറഞ്ഞതുമായ സമീപനത്തിനായുള്ള തിരയൽ ഇന്നും തുടരുന്നു. സമീപ ദശകങ്ങളിൽ, കത്തീറ്ററുകളും ഓട്ടോമാറ്റിക് പമ്പുകളും ഉപയോഗിച്ചുള്ള കണ്ടിന്യുവസ് റീജിയണൽ അനസ്തേഷ്യ വേദന ചികിത്സയുടെ ഒരു രീതിയായി വികസിച്ചു.
ഇൻട്രാവീനസ് റീജിയണൽ അനസ്തേഷ്യ ആദ്യമായി വിവരിച്ചത് 1908-ൽ ഓഗസ്റ്റ് ബിയർ ആണ്. ഈ സാങ്കേതികത ഇപ്പോഴും ഉപയോഗത്തിലുണ്ട്. പ്രിലോകൈൻ പോലുള്ള കുറഞ്ഞ സിസ്റ്റമിക് ടോക്സിസിറ്റി ഉള്ള മരുന്നുകൾ ഉപയോഗിക്കുമ്പോൾ ഇത് വളരെ സുരക്ഷിതമാണ്.
1885-ലാണ് സ്പൈനൽ അനസ്തേഷ്യ ആദ്യമായി ഉപയോഗിച്ചത്. എന്നാൽ, ഓഗസ്റ്റ് ബിയർ സ്വയം ഒരു ക്ലിനിക്കൽ പരീക്ഷണത്തിന് വിധേയനായി, അനസ്തെറ്റിക് ഇഫക്റ്റ് നിരീക്ഷിച്ച 1899 വരെ ഇത് ക്ലിനിക്കൽ പ്രാക്ടീസിൽ അവതരിപ്പിച്ചിരുന്നില്ല. ഏതാനും വർഷങ്ങൾക്കുള്ളിൽ, സ്പൈനൽ അനസ്തേഷ്യ ശസ്ത്രക്രിയ അനസ്തേഷ്യയ്ക്ക് വ്യാപകമായി ഉപയോഗിക്കപ്പെടുകയും സുരക്ഷിതവും ഫലപ്രദവുമായ സാങ്കേതികതയായി അംഗീകരിക്കപ്പെടുകയും ചെയ്തു. അട്രോമാറ്റിക് (നോൺ-കട്ടിംഗ്-ടിപ്പ്) ക്യാനുലകളും ആധുനിക മരുന്നുകളും ഇന്ന് ഉപയോഗിക്കുന്നുണ്ടെങ്കിലും, പതിറ്റാണ്ടുകളായി ഈ സാങ്കേതികവിദ്യ വളരെ കുറച്ച് മാത്രമേ മാറിയിട്ടുള്ളൂ.
ഒരു കോഡൽ സമീപനത്തിലൂടെയുള്ള എപ്പിഡ്യൂറൽ അനസ്തേഷ്യ 20-ആം നൂറ്റാണ്ടിന്റെ തുടക്കത്തിൽ തന്നെ അറിയപ്പെട്ടിരുന്നു, എന്നാൽ 1921-ൽ ഫിഡൽ പേജസ് തന്റെ "അനസ്തേഷ്യ മെറ്റാമെറിക്ക" എന്ന ലേഖനം പ്രസിദ്ധീകരിക്കുന്നതുവരെ ലംബർ കുത്തിവയ്പ്പ് ഉപയോഗിച്ച് നന്നായി നിർവചിക്കപ്പെട്ട ഒരു സാങ്കേതികത വികസിപ്പിച്ചിരുന്നില്ല. 1930 കളിലും 1940 കളിലും അച്ചിൽ മരിയോ ഡോഗ്ലിയോട്ടിയാണ് ഈ സാങ്കേതികവിദ്യ ജനപ്രിയമാക്കിയത്. നേർത്തതും വഴക്കമുള്ളതുമായ കത്തീറ്ററുകളുടെ വരവോടെ, തുടർച്ചയായ ഇൻഫ്യൂഷനും ആവർത്തിച്ചുള്ള കുത്തിവയ്പ്പുകളും സാധ്യമായി, ഇത് എപ്പിഡ്യൂറൽ അനസ്തേഷ്യ ഇപ്പോഴും വളരെ വിജയകരമായ ഒരു സാങ്കേതികതയാക്കി മാറ്റുന്നു. ശസ്ത്രക്രിയയ്ക്കുള്ള നിരവധി ഉപയോഗങ്ങൾ കൂടാതെ, പ്രസവവേദനയുടെ ചികിത്സയ്ക്കായി എപ്പിഡ്യൂറൽ അനസ്തേഷ്യ പ്രത്യേകിച്ചും ജനപ്രിയമാണ്.
ഇതും കാണുക
[തിരുത്തുക]- അമിലോകൈൻ
- അനസ്തെറ്റിക്
- ജനറൽ അനസ്തെറ്റിക്
അവലംബം
[തിരുത്തുക]- ↑ Ryan, T (2019). "Tramadol as an adjunct to intra‐articular local anaesthetic infiltration in knee arthroscopy: a systematic review and meta‐analysis". ANZ Journal of Surgery. 89 (7–8): 827–832. doi:10.1111/ans.14920. PMID 30684306.
- ↑ "Current world literature. Drugs in anaesthesia". Current Opinion in Anesthesiology. 16 (4): 429–36. August 2003. doi:10.1097/00001503-200308000-00010. PMID 17021493.
- ↑ "General anaesthesia vs local anaesthesia: an ongoing story". British Journal of Anaesthesia. 103 (6): 785–9. December 2009. doi:10.1093/bja/aep310. PMID 19918020.
- ↑ 4.0 4.1 4.2 "JAMA patient page. Local anesthesia". JAMA. 306 (12): 1395. September 2011. doi:10.1001/jama.306.12.1395. PMID 21954483.
- ↑ "Interscalene block for shoulder arthroscopy: comparison with general anesthesia". Arthroscopy. 9 (3): 295–300. 1993. doi:10.1016/S0749-8063(05)80425-6. PMID 8323615.
- ↑ 6.0 6.1 P., Chitre, A. (2016). Manual of local anaesthesia in dentistry. [Place of publication not identified]: Jaypee Brothers Medical P. ISBN 978-9352501984. OCLC 930829770.
{{cite book}}: CS1 maint: multiple names: authors list (link) - ↑ 7.0 7.1 Al., Reader. Successful local anesthesia for restorative dentistry and endodontics. Nusstein, John., Drum, Melissa. Chicago. ISBN 9780867156157. OCLC 892911544.
- ↑ 8.0 8.1 "Nerve damage associated with peripheral nerve block" (PDF). Risks Associated with Your Anaesthetic. Section 12. January 2006. Archived from the original (PDF) on 2007-10-09. Retrieved 2007-10-10.
- ↑ Baart, Jacques A.; Brand, Henk S. (2017-06-07). Local Anaesthesia in Dentistry. Springer. ISBN 9783319437057.
- ↑ 10.0 10.1 10.2 10.3 10.4 10.5 10.6 Aronson, Jeffrey K. (2008-10-07). Meyler's Side Effects of Drugs Used in Anesthesia (in ഇംഗ്ലീഷ്). Elsevier. ISBN 9780444532701.
- ↑ "Systemic toxicity and cardiotoxicity from local anesthetics: incidence and preventive measures". Regional Anesthesia and Pain Medicine. 27 (6): 556–61. 2002. doi:10.1053/rapm.2002.37127. PMID 12430104.
- ↑ "Intralipid Treatment Of Bupicavaine Toxicity". Anesthesia Patient Safety Foundation. 24 (1). Spring 2009. Retrieved 12 June 2013.
- ↑ 13.0 13.1 Dolan R (2003-10-17). Facial plastic, reconstructive, and trauma surgery. Marcel Dekker. ISBN 978-0-8247-4595-0.
- ↑ 14.0 14.1 Univ. of Wisconsin, Local Anesthesia and Regional Anesthetics
- ↑ 15.0 15.1 "Pretreatment or resuscitation with a lipid infusion shifts the dose-response to bupivacaine-induced asystole in rats". Anesthesiology. 88 (4): 1071–5. April 1998. doi:10.1097/00000542-199804000-00028. PMID 9579517.
- ↑ 16.0 16.1 "Lipid emulsion infusion rescues dogs from bupivacaine-induced cardiac toxicity". Regional Anesthesia and Pain Medicine. 28 (3): 198–202. 2003. doi:10.1053/rapm.2003.50041. PMID 12772136.
- ↑ 17.0 17.1 "Lipid emulsion to treat overdose of local anaesthetic: the gift of the glob". Anaesthesia. 61 (2): 107–9. February 2006. doi:10.1111/j.1365-2044.2005.04494.x. PMID 16430560.
- ↑ 18.0 18.1 "Successful use of a 20% lipid emulsion to resuscitate a patient after a presumed bupivacaine-related cardiac arrest". Anesthesiology. 105 (1): 217–8. July 2006. doi:10.1097/00000542-200607000-00033. PMID 16810015.
- ↑ 19.0 19.1 "Successful resuscitation of a patient with ropivacaine-induced asystole after axillary plexus block using lipid infusion". Anaesthesia. 61 (8): 800–1. August 2006. doi:10.1111/j.1365-2044.2006.04740.x. PMID 16867094.
- ↑ "Intravenous lipid emulsion as antidote beyond local anesthetic toxicity: a systematic review". Academic Emergency Medicine. 16 (9): 815–24. September 2009. doi:10.1111/j.1553-2712.2009.00499.x. PMID 19845549.
- ↑ Association of Anesthesists of Great Britain and Ireland home page[പ്രവർത്തിക്കാത്ത കണ്ണി]
- ↑ "Use of lipid emulsion in the resuscitation of a patient with prolonged cardiovascular collapse after overdose of bupropion and lamotrigine". Annals of Emergency Medicine. 51 (4): 412–5, 415.e1. April 2008. doi:10.1016/j.annemergmed.2007.06.004. PMID 17766009.
- ↑ Home-made Lipid Rescue Kit
- ↑ "Intralipid outperforms sodium bicarbonate in a rabbit model of clomipramine toxicity". Annals of Emergency Medicine. 49 (2): 178–85, 185.e1–4. February 2007. doi:10.1016/j.annemergmed.2006.07.016. PMID 17098328.
- ↑ "Correlation of plasma and peritoneal diasylate clomipramine concentration with hemodynamic recovery after intralipid infusion in rabbits". Academic Emergency Medicine. 16 (2): 151–6. February 2009. doi:10.1111/j.1553-2712.2008.00313.x. PMID 19133855.
- ↑ "Moxidectin toxicosis in a puppy successfully treated with intravenous lipids". Journal of Veterinary Emergency and Critical Care. 19 (2): 181–6. April 2009. doi:10.1111/j.1476-4431.2009.00402.x. PMID 19691569.
- ↑ "Morphine-induced spinal release of adenosine is reduced in neuropathic rats". Anesthesiology. 95 (6): 1455–9. December 2001. doi:10.1097/00000542-200112000-00026. PMID 11748405.
- ↑ "BestBets: The Effect of Warming Local Anaesthetics on Pain of Infiltration".
- ↑ "Concept for postoperative analgesia after pedicled TRAM flaps: continuous wound instillation with 0.2% ropivacaine via multilumen catheters. A report of two cases". British Journal of Plastic Surgery. 56 (5): 478–83. July 2003. doi:10.1016/S0007-1226(03)00180-2. PMID 12890461.
- ↑ Malamed, Stanley F. (2013). Handbook of local anesthesia (6th ed.). St. Louis, Missouri: Elsevier. ISBN 9780323074131. OCLC 769141511.
- ↑ "Intraligamentary anaesthesia". Journal of Dentistry. 20 (6): 325–32. December 1992. doi:10.1016/0300-5712(92)90018-8. PMID 1452871.
- ↑ "The key to profound local anesthesia: neuroanatomy". Journal of the American Dental Association. 134 (6): 753–60. June 2003. doi:10.14219/jada.archive.2003.0262. PMID 12839412.
- ↑ "Allergic Reactions". Cleveland Clinic. Retrieved 11 April 2014.
- ↑ Arnold Stern (2002). Pharmacology: PreTest self-assessment and review. New York: McGraw-Hill, Medical Pub. Division. ISBN 978-0-07-136704-2.
- ↑ "Vasoconstrictor agents for local anesthesia". Anesthesia Progress. 42 (3–4): 116–20. 1995. PMC 2148913. PMID 8934977.
- ↑ "[Local anaesthesia with vasoconstrictor is safe to use in areas with end-arteries in fingers, toes, noses and ears]". Ugeskrift for Laeger. 176 (44): 44. October 2014. PMID 25354008.
- ↑ 37.0 37.1 "Cocaine's use: From the Incas to the U.S." Boca Raton News. 4 April 1985. Retrieved 2 February 2014.
- ↑ "Local anaesthesia through the action of cocaine, the oral mucosa and the Vienna group". British Dental Journal. 217 (1): 41–3. July 2014. doi:10.1038/sj.bdj.2014.546. PMID 25012333.
